 BUSCAR
BUSCAR
 ÍNDICE
ÍNDICE
RESOLUCIÓN 459 DE 2012
(marzo 6)
Diario Oficial No. 48.367 de 9 de marzo de 2012
MINISTERIO DE SALUD Y PROTECCIÓN SOCIAL
Por la cual se adopta el Protocolo y Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual.
LA MINISTRA DE SALUD Y PROTECCIÓN SOCIAL,
en ejercicio de las facultades legales contenidas en los artículos 2o numeral 30 del Decreto número 4107 de 2011 y 10 de la Ley 1146 de 2007 y, en desarrollo de los artículos 8o y 13 de la Ley 1257 de 2008 y 5o del Decreto número 4796 de 2011,
CONSIDERANDO:
Que la Ley 1146 de 2007, “por medio de la cual se expiden normas para la prevención de violencia sexual y atención integral de niños, niñas y adolescentes abusados sexualmente” en el Capítulo III establece disposiciones relacionadas con la atención en salud para niños, niñas y adolescentes, víctimas de abuso sexual, la responsabilidad de los actores del Sistema General en Salud, tanto público como privado, así como de los hospitales y centros de salud de carácter público, quienes están en la obligación de prestar atención médica de urgencia integral en salud a través de profesionales y servicios especializados;
Que el artículo 10 de la citada ley, estableció que el Ministerio de la Protección Social, hoy Ministerio de Salud y Protección Social, debe expedir un protocolo de diagnóstico y atención de los niños, niñas y adolescentes víctimas de abuso sexual, dirigido a los profesionales de la salud y a las Instituciones Prestadoras de Servicios de Salud;
Que el artículo 8o de la Ley 1257 de 2008, “por la cual se dictan normas de sensibilización, prevención y sanción de formas de violencia y discriminación contra las mujeres, se reforman los Códigos Penal, de Procedimiento Penal, la Ley 294 de 1996 y se dictan otras disposiciones”, consagra los derechos de las víctimas de violencia, a recibir atención integral a través de servicios con cobertura suficiente, accesible y de calidad, a recibir asistencia médica, entre otros;
Que el artículo 13, numeral 1 de la Ley 1257 de 2008, consagra medidas en el ámbito de la salud, para lo cual el Ministerio de la Protección Social, hoy Ministerio de Salud y Protección Social, debe elaborar o actualizar los protocolos y guías de actuación de las instituciones de salud y de su personal ante los casos de violencia contra las mujeres, teniendo especial cuidado en la atención y protección de las víctimas y promoviendo el respeto de las decisiones de las mujeres sobre el ejercicio de sus derechos sexuales y reproductivos;
Que el Gobierno Nacional expidió el Decreto número 4796 de 2011, “por el cual se reglamentan los artículos 8o, 9o, 13 y 19 de la Ley 1257 de 2008 y se dictan otras disposiciones”, señalando en su artículo 5o que “(…) De igual forma, adoptará el Modelo y Protocolo de Atención Integral en Salud a Víctimas de Violencia Sexual.
En mérito de lo expuesto,
RESUELVE:
ARTÍCULO 1o. PROTOCOLO DE ATENCIÓN. Adoptar el Protocolo de Atención Integral en Salud para Víctimas de Violencia Sexual, que hace parte integral de la presente resolución, el cual es de obligatorio cumplimiento para la atención de las víctimas de violencia sexual, por parte de las Entidades Promotoras de Salud, del régimen contributivo y del régimen subsidiado e Instituciones Prestadoras de Servicios de Salud.
ARTÍCULO 2o. MODELO DE ATENCIÓN. Adoptar el Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual, publicado en la página web del Ministerio de Salud y Protección Social, como marco de referencia en el seguimiento de la atención a personas víctimas de violencia sexual, por parte de las Entidades Promotoras de Salud del régimen contributivo y del régimen subsidiado e Instituciones Prestadoras de Servicios de Salud.
ARTÍCULO 3o. REVISIÓN Y ACTUALIZACIÓN DEL PROTOCOLO DE ATENCIÓN. El Protocolo de Atención Integral en Salud para Víctimas de Violencia Sexual, adoptado mediante la presente resolución será revisado y actualizado como mínimo cada dos (2) años.
ARTÍCULO 4o. REVISIÓN Y ACTUALIZACIÓN DEL MODELO DE ATENCIÓN. El Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual, adoptado mediante la presente resolución, será revisado y actualizado cuando se considere pertinente.
ARTÍCULO 5o. VIGENCIA Y DEROGATORIAS. La presente resolución rige a partir de su publicación en el Diario Oficial y deroga las disposiciones que le sean contrarias.
Publíquese y cúmplase.
Dada en Bogotá, D. C., a 6 de marzo de 2012.
La Ministra de Salud y Protección Social,
BEATRIZ LONDOÑO SOTO.
PROTOCOLO DE ATENCIÓN INTEGRAL EN SALUD PARA VÍCTIMAS DE VIOLENCIA SEXUAL.
TABLA DE CONTENIDO
INTRODUCCIÓN
OBJETIVOS
OBJETIVO GENERAL
OBJETIVOS ESPECÍFICOS
ALCANCE
JUSTIFICACIÓN
POBLACIÓN
1. GLOSARIO BÁSICO SOBRE VIOLENCIA SEXUAL
2. PASOS FUNDAMENTALES EN LA ATENCIÓN INTEGRAL DE LAS VÍCTIMAS DE VIOLENCIA SEXUAL
2.1 PASO 1. Preparación de la comunidad para acceder a los servicios integrales de salud dirigidos a víctimas de violencia sexual
2.2 PASO 2. Verificación y mantenimiento de las condiciones mínimas necesarias para brindar una atención integral a la víctima de violencia sexual desde el sector salud
2.3 PASO 3. Recepción inmediata de la víctima de violencia sexual en el servicio de urgencias médicas
2.4 PASO 4. Realizar una completa valoración clínica inicial de la víctima
2.4.1 Parte A: La anamnesis de la víctima de violencia sexual
2.4.2 Parte B: El examen clínico general de la víctima de violencia sexual
2.4.3 Parte C: El examen clínico genital y anal de la víctima de violencia sexual
2.4.4 Parte D: Diagnósticos clínicos en la víctima de violencia sexual
2.5 PASO 5. Tome las pruebas diagnósticas necesarias para explorar el estado de salud de la víctima en la evaluación inicial
2.5.1 Solicitud de Pruebas Diagnósticas en víctimas que consultan en las primeras 72 horas luego de la agresión sexual
2.5.2 Solicitud de Pruebas Diagnósticas en víctimas que consultan entre cuatro y cinco días después de la agresión sexual
2.5.3 Solicitud de pruebas diagnósticas en víctimas que consultan después de cinco días desde la agresión sexual
2.5.4 Otras pruebas diagnósticas que pueden ser solicitados durante la atención en salud de la víctima de violencia sexual
2.6 PASO 6. Asegure profilaxis sindromática para ITS durante la consulta inicial por salud
2.7 PASO 7. Asegure profilaxis para VIH/Sida durante la consulta inicial por salud
2.8 PASO 8. Asegure anticoncepción de emergencia y acceso a interrupción voluntaria del embarazo
2.9 PASO 9. Asegure una intervención terapéutica inicial especializada en salud mental para la víctima durante la primera consulta
2.9.1 Acciones no especializadas en salud mental para la víctima de violencia sexual en su consulta inicial a la institución de salud
2.9.2 Acciones especializadas en salud mental para la víctima de violencia sexual en su consulta inicial a la institución de salud
2.10 PASO 10. Planee los seguimientos clínicos requeridos por la víctima
2.11 PASO 11. Derive hacia otros profesionales de la salud requeridos para asegurar la atención integral de las víctimas de violencia sexual
2.12 PASO 12. Derive hacia otros sectores involucrados en la atención inicial del caso de violencia sexual
2.12.1 Sobre el rol diferencial de psicólogas y psicólogos pertenecientes a diversos sectores implicados en de la atención integral de la víctima de violencia sexual
2.13 PASO 13. Efectúe los procedimientos de vigilancia en salud pública de la violencia sexual que correspondan
2.13.1 Adopción y diligenciamiento completo de la Historia Clínica Única para víctimas de violencia sexual que se encuentra en la USB/CD complementarios de este protocolo
2.13.2 Registro en los RIPS, de los códigos específicos de violencia sexual en el campo correspondiente a diagnóstico principal
2.13.3 Reporte del caso en las fichas de vigilancia epidemiológica actualmente vigentes en cada ente territorial
2.13.4 Atención y participación en las experiencias piloto y nuevos lineamientos nacionales que se construyan en el tema
2.14 PASO 14. Realice los seguimientos rutinarios que requiere una víctima de violencia sexual atendida por el sector salud
2.15 PASO 15. Efectúe un adecuado cierre de caso
3. SINOPSIS DEL PROCESO EN LA ATENCIÓN DE LA VIOLENCIA SEXUAL POR EL SECTOR SALUD
4. SINOPSIS DEL PROCESO DE SEGUIMIENTO DE LA VÍCTIMA DE VIOLENCIA SEXUAL POR EL SECTOR SALUD
BIBLIOGRAFÍA
INTRODUCCIÓN
La violencia sexual es una problemática mundial que en las últimas décadas ha sido reconocida como una violación de los derechos humanos, sexuales y reproductivos que vulnera la dignidad humana, la integridad, libertad, igualdad y autonomía, entre otros. Se constituye en una problemática de salud pública por su magnitud y las afectaciones que produce en la salud física, mental y social.
Desde finales de la década de los noventa, en Colombia se han producido avances relevantes frente a la violencia sexual en materia legislativa, su reconocimiento como una problemática de salud pública, el establecimiento de los derechos de las víctimas y la adopción de guías y protocolos de atención.
En este sentido, el Ministerio de Salud y Protección Social, de acuerdo con sus funciones y responsabilidades, presenta el Protocolo de Atención Integral en Salud para Víctimas de Violencia Sexual a las instituciones prestadoras de servicios de salud, profesionales y equipos interdisciplinarios como una herramienta de atención integral en salud para las víctimas de violencia sexual, acorde con el “Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual”, construido y financiado en el marco del Convenio 620 de 2010 celebrado por el Ministerio de Salud y Protección Social de la República de Colombia y el Fondo de Población de las Naciones Unidas.
En el proceso de construcción del Protocolo, y el Modelo que lo sustenta, se contó con la participación de profesionales de la salud (pediatría, ginecología y obstetricia, psiquiatría, auditoría en salud, salud pública, medicina forense, epidemiología, gerencia de servicios de salud, medicina tropical y salud internacional, odontología forense, psicología clínica) y de las ciencias sociales (derecho, sociología, estudios de género, ciencia política, antropología), quienes representaron a la academia, el sector estatal y las organizaciones no gubernamentales; ninguno de los cuales manifestó conflicto de intereses para su participación. Además, en este instrumento se incorporan recomendaciones de profesionales usuarios del Protocolo en el sector salud y en los sectores de protección y justicia que asistieron a los procesos de capacitación en el Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual organizados por el Ministerio de Salud y Protección Social en el país durante el año 2011.
Este documento describe, a través de quince pasos prácticos, los lineamientos a seguir para la atención de las víctimas de violencia sexual por el personal del sector salud a lo largo de los siguientes tópicos de acción: 1. La preparación de la comunidad para acceder a los servicios integrales de salud dirigidos a víctimas de violencia sexual. 2. La verificación y mantenimiento de las condiciones mínimas necesarias para brindar una atención integral a la víctima de violencia sexual desde el sector salud. 3. La recepción inmediata a la víctima de violencia sexual en el servicio de urgencias médicas. 4. La valoración clínica inicial de la víctima. 5. La toma de las pruebas diagnósticas necesarias para explorar el estado de salud de la víctima en la evaluación inicial. 6. La profilaxis sindromática para ITS durante la consulta inicial por salud. 7. La profilaxis para VIH/Sida durante la consulta inicial por salud. 8. La anticoncepción de emergencia y el acceso a la interrupción voluntaria del embarazo. 9. La intervención terapéutica inicial especializada en salud mental para la víctima durante la primera consulta. 10. Los seguimientos clínicos requeridos. 11. La derivación hacia otros profesionales de la salud para asegurar la atención integral de las víctimas de violencia sexual. 12. La derivación hacia otros sectores involucrados en la atención inicial del caso de violencia sexual. 13. Los procedimientos de vigilancia en salud pública de la violencia sexual que correspondan. 14. Los seguimientos rutinarios que requiere una víctima de violencia sexual atendida por el sector salud. 15. El adecuado cierre de caso. El Protocolo no se centra en los aspectos de detección, sino en la atención en salud de las víctimas, una vez detectadas.
Los contenidos que se incluyeron dentro de cada uno de los pasos, y los pasos mismos, fueron seleccionados mediante el consenso de las personas expertas participantes, incorporando las retroalimentaciones hechas por las y los profesionales usuarios que asistieron a las capacitaciones ya mencionadas y a los contenidos propuestos por el Modelo que sustentan el protocolo. Adicionalmente, se sometieron a una validación técnica interna a cargo de profesionales del Ministerio de Salud y Protección Social y del Convenio 168 de 2010.
Uno de los principios éticos en que se basa el presente protocolo, y que debe ser garantizado durante los 15 pasos, es el reconocimiento que la autonomía de las víctimas es prevalente ante las recomendaciones médicas que sean ofrecidas durante cualquier indicación, proceso o procedimiento incluido para la atención integral de la violencia sexual.
Está prevista la actualización periódica de los contenidos tanto del Protocolo como del Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual, acorde con los cambios que sucedan en el conocimiento relevante sobre el tema, la organización del sistema de seguridad social en salud colombiano, y las retroalimentaciones que se continúen recibiendo desde los equipos profesionales usuarios de este protocolo.
OBJETIVOS
Objetivo General
Brindar a los equipos de salud una herramienta metodológica y conceptual con los criterios básicos e indispensables para el abordaje integral de las víctimas de violencia sexual que garanticen una atención con calidad y el restablecimiento de los derechos de las víctimas.
Objetivos Específicos
1. Ofrecer a las instituciones prestadoras de servicios de salud, profesionales y equipos interdisciplinarios, procesos, procedimientos e insumos para garantizar la atención oportuna, integral y de calidad a la población más allá de la ocurrencia de los eventos que constituyen la violencia sexual y evitar la revictimización.
2. Articular guías y reglamentos relacionados con la toma de pruebas, tratamiento adecuado y acciones de protección para garantizar la integralidad de la atención y la restitución de derechos de las víctimas.
3. Poner en marcha el funcionamiento de la ruta intersectorial, articulando el sector salud con protección y justicia para garantizar la restitución de derechos de las víctimas.
4. Ofrecer instrumentos y formatos necesarios para cumplir con los procedimientos necesarios en los procesos de judicialización de los casos de violencia sexual.
ALCANCE
El Protocolo de Atención Integral en Salud para Víctimas de Violencia Sexual contiene los procesos y los procedimientos contemplados en la normatividad vigente para los actores del SGSSS y de aplicación a nivel nacional por los prestadores de servicios en salud.
El Protocolo ha sido diseñado para ser utilizado por profesionales de la salud debidamente entrenados en el manejo de víctimas de violencia sexual en las diferentes IPS y, principalmente en sus servicios de urgencias, en todo el territorio nacional. Además, ofrece a los sectores de protección, justicia y educación, información pertinente sobre los procesos de articulación intersectorial, que deben contemplarse en la atención integral de víctimas de violencia sexual.
JUSTIFICACIÓN
La violencia sexual tiene repercusiones en el bienestar y la salud física, mental y social de las víctimas y sus familias, así como de la sociedad en general.
Las consecuencias de la violencia sexual dependen del tipo o forma de violencia sexual, la relación entre la víctima y el agresor, las condiciones o situaciones de las víctimas como por ejemplo la edad, el contexto en el que se produzcan las victimizaciones sexuales, es decir, relaciones familiares, sociales, comerciales o en el conflicto armado, las redes familiares y sociales de apoyo, la respuesta y atención de las instituciones y los recursos personales para sobreponerse al hecho violento.
Las formas más frecuentes de violencia sexual son el abuso sexual, el asalto sexual y la explotación sexual comercial de niños, niñas y adolescentes. Las cifras de las que se dispone evidencian solamente una parte de la realidad por el alto subregistro de los casos.
El Instituto Nacional de Medicina Legal y Ciencias Forenses (INMLCF), en 2010, realizó 20.142 exámenes sexológicos, de los cuales el 84% correspondió a mujeres y el 16% a hombres[1]. Teniendo en cuenta la edad, el 86% de los dictámenes se realizaron a niñas, niños y adolescentes menores de 18 años. De acuerdo con las variables de sexo y edad, de todas las personas, las niñas entre 10 y 14 años son el grupo más afectado y, entre los hombres, los niños de 5 a 9 años son las principales víctimas de los delitos sexuales. Entre los principales agresores se encuentran: familiares (padrastros, padres y tíos/as) con un 34,86%, otros conocidos (vecinos y los amigos) con un 32,53%, personas desconocidas en un 19,69% y la pareja o ex pareja con un 6,12% de los casos. El sitio más común de ocurrencia de los hechos de violencia sexual fue la vivienda (59% de los casos).
Por su parte, la Encuesta Nacional de Demografía y Salud (ENDS) de 2010 encontró que el 9,7% de las colombianas alguna vez unidas han sido violadas por su compañero o esposo. Las mujeres más afectadas por la violencia sexual en el marco de las relaciones de pareja tienen las siguientes características sociodemográficas: están entre 40 y 49 años, han estado unidas anteriormente, habitan en zonas urbanas y en las regiones Central, Pacífica y Bogotá, no tienen ninguna educación formal o sólo cuentan con primaria[2].
La ENDS 2010 también evidenció que el 5,7% de las mujeres encuestadas entre los 15 y 49 años fueron violadas por una persona diferente al cónyuge. Según algunas características socioeconómicas, los grupos de mujeres más afectados por la violación perpetrada por alguien diferente al esposo o compañero, son las mujeres entre los 30 y los 39 años de edad, las que tienen unión libre y las que estuvieron unidas anteriormente, las que habitan en la zona urbana y las que tienen los niveles más bajos de educación. En relación con el violador, se encontró que los agresores más frecuentes son: el ex marido (18,4%), un desconocido (16%), un amigo (12%), un pariente (9,6%), el novio (5,9%) y el padrastro (4,9%)[3].
Como ha sido ampliamente denunciado y documentado, el conflicto armado profundiza y exacerba las discriminaciones y violencias que histórica y culturalmente han afectado a las mujeres, niñas y niños, así como población indígena y afrodescendiente. La encuesta de prevalencia de violencia sexual en el contexto del conflicto armado durante 2001-2009, publicada por OXFAM en 2010[4], encontró que un 17,58% de las mujeres de 15 a 44 años habitantes en las zonas encuestadas (un total de 489.687 mujeres)[5] fueron víctimas directas de violencia sexual en esos 9 años, lo cual indica que un promedio de seis mujeres cada hora fueron víctimas directas de diferentes tipos de violencia sexual como violación, prostitución forzada, embarazo forzado, esterilización forzada, acoso sexual, servicios domésticos forzados que incluyeron actividades sexuales y regulación de la vida social.
Si existe silencio e impunidad sobre la violencia sexual que se presenta en el marco de las relaciones familiares, la tolerancia social relacionada con la trata de personas y la explotación sexual comercial de niñas, niños y adolescentes - ESCNNA, es mayor. Conocer la magnitud de la explotación sexual comercial de niñas y adolescentes es difícil por la clandestinidad y las ganancias económicas que genera este delito. “Aunque no existen estadísticas exactas se calcula que en Colombia hay más de 30.000 menores de edad víctimas de explotación sexual. Esta cifra se incrementó de manera dramática en los últimos años debido, entre otros factores, al aumento del número de familias desplazadas hacia los centros urbanos, a la agudización del conflicto armado que se desarrolla en el país y a los altos índices de pobreza que se han calculado corresponden al 63% de la población total”[6]. Según Unicef[7] se calcula que hay 35.000 niñas, niños y adolescentes víctimas de explotación sexual, y cada vez son más y las edades de vinculación, son más tempranas.
La trata de personas tiene diferentes modalidades de explotación, entre las que se destacan la sexual, trabajos o servicios forzados, esclavitud o prácticas análogas a la esclavitud, servidumbre, explotación de la mendicidad ajena, matrimonio servil, extracción de órganos, turismo sexual (Ley 985 de 2005). La forma de trata más conocida y denunciada es la trata con fines de explotación sexual, cuyas principales víctimas son las niñas, niños, adolescentes y mujeres. Se estima que entre 45.000 y 50.000 mujeres colombianas ejercen la prostitución fuera del país, gran parte de las cuales lo hacen como víctimas de trata[8].
Los diferentes tipos de violencia mencionados anteriormente producen altos costos tanto para el sistema de salud, como para las personas y sus familias. Las afectaciones directas en la salud física y mental de las víctimas pueden incluir el VIH/Sida, ITS, embarazos no deseados, dolores pélvicos crónicos, depresión, ansiedad, trastornos de alimentación y sueño, suicidio o intentos de suicidios, entre otros.
Debido a las implicaciones de la violencia sexual en la salud de las personas y en la salud pública, así como de la relevancia del papel del sector salud en la prevención y detección de la violencia sexual y la atención de las víctimas, se hace necesario contar con herramientas que, de acuerdo con la normatividad colombiana y el funcionamiento del SGSSS, brinden una atención humana y de calidad para garantizar a las víctimas de las violencias sexuales la recuperación de su salud y la restitución de sus derechos a través de una acción articulada entre los sectores de salud, protección y justicia.
POBLACIÓN
La población beneficiaria de la implementación del presente Protocolo son las víctimas de las diferentes formas de violencia sexual que sean atendidas en el sector salud por parte de equipos interdisciplinarios, capacitados y comprometidos con la restitución de los derechos que le han sido vulnerados a las niñas, niños, adolescentes, mujeres, hombres y personas adultas mayores de diversas etnias, habilidades físicas y cognitivas, orientaciones sexuales, clases sociales, procedencia rural o urbana, situaciones como ser víctima del conflicto armado o el desplazamiento forzado, entre otras.
1. GLOSARIO BÁSICO SOBRE VIOLENCIA SEXUAL
1.1 Violencia Sexual: La OMS y OPS (2003) definen la violencia sexual como “todo acto sexual, la tentativa de consumar un acto sexual, los comentarios o insinuaciones sexuales no deseados, o las acciones para comercializar o utilizar de cualquier otro modo la sexualidad de una persona”[9]. Es necesario aclarar que no todas las formas en que se manifiesta la violencia sexual son delitos, aunque la mayoría de ellas han sido recogidas por el Código Penal colombiano.
Partiendo de esta definición y del marco normativo internacional y nacional de los derechos humanos es posible definir los subtipos, formas o modalidades en que se presenta la violencia sexual así: violación/asalto sexual; abuso sexual; explotación sexual; trata de personas con fines de explotación sexual; explotación sexual de niñas, niños y adolescentes; acoso sexual; violencia sexual en el contexto del conflicto armado.
1.2 Violación/asalto sexual: El asalto sexual es definido por la OPS como “cualquier acto de naturaleza sexual no deseado como besos, caricias, sexo oral o anal, penetración vaginal, que es impuesto a una persona”[10]. En la legislación colombiana la violencia es la característica primordial de los delitos contenidos en el capítulo “De la Violación” del Código Penal. En este sentido, la Jurisprudencia de la Corte Suprema de Justicia establece que para efectos de los delitos contra la libertad sexual, se entiende por violencia la fuerza, el constreñimiento, la presión física o psíquica-intimidación o amenaza que “el agente despliega sobre la víctima para hacer desaparecer o reducir sus posibilidades de oposición o resistencia a la agresión que ejecuta”[11].
A partir de lo mencionado, la violación es una forma de violencia sexual en la que el agresor utiliza la fuerza o la amenaza de usarla como mecanismo para realizar cualquier tipo de acto sexual con la víctima. En la violación, las víctimas pueden ser de cualquier edad o sexo, puesto que lo que la determina es el mecanismo utilizado por el agresor para someter a la víctima. El Código Penal incluye en el mencionado capítulo “De la Violación” conductas tales como el acceso carnal violento, los actos sexuales violentos y el acceso carnal o el acto sexual cometido sobre una persona a la que el agresor ha puesto en una situación de incapacidad de resistir el acto (a través del uso de narcóticos, golpes, entre otros, que lleven a la víctima a perder el conocimiento o no comprender lo que ocurre a su alrededor).
1.3 Abuso sexual: Teniendo en cuenta la Jurisprudencia de la Corte Suprema de Justicia[12] el delito sexual abusivo tiene que ver con el aprovechamiento, por parte del sujeto activo del delito o agresor, de circunstancias que lo ubican en una situación ventajosa frente a la víctima. Estas circunstancias que le dan ventaja al agresor ante la vulnerabilidad preexistente en la víctima, pueden ser del orden de la “superioridad manifiesta” o las relaciones de autoridad dadas por la edad (adulto agresor, víctima menor de 14 años); poder o autoridad (jefe, maestro, médico, sacerdote, pastor, funcionario público, militar, etc.); incapacidad física o psicológica de la víctima, entre otras. La característica de esta forma de violencia es el aprovechamiento de la condición de ventaja o de la condición de vulnerabilidad de la víctima como mecanismo utilizado por el agresor para cometer el delito sexual.
El Código Penal colombiano establece como delitos sexuales abusivos: Los actos sexuales o el acceso carnal con una persona menor de 14 años, estos dos delitos están definidos únicamente por la edad de la víctima, dejando establecido que cualquier conducta sexual cometida contra un niño o niña menor de 14 años se constituye en delito[13]. También en este grupo de delitos se incluye el delito de acceso carnal o acto sexual con incapaz de resistir, delito en el que el agresor no utiliza ningún medio para someter a la víctima, sino que esta ya se encuentra en una condición de inconsciencia o incapacidad preexistente (por ejemplo, cuando una mujer se emborracha por sí misma o se encuentra drogada o ha sufrido un desmayo o tiene una condición de inferioridad psicológica frente a la posición y conocimiento del agresor, entre otras) de la que se aprovecha el agresor para cometer el delito sexual.
Adicionalmente, el artículo 29 de la Ley 1257 de 2008, tipificó en Colombia la conducta de acoso sexual, la que fue incluida como un acto sexual abusivo, configurando el artículo 210 A. La conducta delictiva consiste en: “El que en beneficio suyo o de un tercero y valiéndose de su superioridad manifiesta o relaciones de autoridad o de poder, edad, sexo, posición laboral, social, familiar o económica, acose, persiga, hostigue o asedie física o verbalmente, con fines sexuales no consentidos, a otra persona…”. En este delito “lo que puede ser el límite entre el libre enamoramiento y el acoso, lo constituye la poca posibilidad de resistir o negarse a las pretensiones sexuales, es decir, la imposibilidad de una resistencia seria del sujeto pasivo, sin consecuencias negativas, dada la relación de poder existente, derivada, como se dijo, por relaciones de autoridad o de poder, edad, sexo, posición laboral, social, familiar o económica”.
1.4 Explotación sexual: Hace referencia a la violencia sexual en la cual el medio utilizado por el agresor es la cosificación de la víctima, es decir, es convertida en una mercancía y utilizada sexualmente. Según la legislación colombiana (Ley 985 de 2005), se define explotación como “el obtener provecho económico o cualquier otro beneficio para sí o para otra persona” (artículo 3o). Aplicada al contexto de la explotación sexual, esta consiste en el ejercicio de dominio o propiedad sobre el cuerpo de otro ser humano, utilizado para provecho o beneficio. La Convención sobre la Eliminación de Todas las Formas de Discriminación contra la Mujer (CEDAW), plantea que los Estados Partes deben tomar todas las medidas necesarias para suprimir todas las formas de trata de mujeres y explotación de la prostitución de la mujer (artículo 6o).
1.5 Trata de personas con fines de explotación sexual: La trata de personas es una manifestación contemporánea de esclavitud que va en detrimento de la dignidad humana al equipar a los seres humanos a la condición de objetos y someterlos a diferentes formas de explotación y violencia. El delito se configura cuando el agresor capta, es decir, atrae a alguien, en este caso, la víctima (por ejemplo, con una oferta, un aviso clasificado, etc.), con la intención de trasladarle o le traslada (dentro o fuera de su ciudad, departamento, país) y, finalmente, la acoge con la finalidad de explotarla sexualmente. Este delito puede tener como víctimas tanto personas adultas como niñas, niños y adolescentes, y el consentimiento de la víctima no constituye un factor que exima de responsabilidad penal al agresor (puesto que ninguna persona puede consentir su propia explotación), ni si la víctima era consciente o no de la finalidad para la cual se la captaba.
1.6 Explotación sexual de niños, niñas y adolescentes: De acuerdo con el Plan Nacional de Prevención y Erradicación de la Explotación Sexual Comercial de Niños, Niñas y Adolescentes: “La explotación sexual consiste en el abuso sexual cometido contra una persona menor de 18 años de edad, en el que a la víctima o a un tercero se le ofrece pagar o se le paga en dinero o en especie. La víctima es tratada como mercancía u objeto, siendo vendida y comprada por parte de adultos(as), es lo que reproduce una forma actual de esclavitud”. Algunas formas en las que se manifiesta esta explotación son: la pornografía, la utilización de niñas, niños y adolescentes en la prostitución, el matrimonio servil, la explotación sexual de niños, niñas y adolescentes por parte de actores armados y la explotación sexual asociada al contexto del turismo. En los delitos introducidos por las Leyes 1329 y 1336 de 2009, el consentimiento de la víctima no constituye un factor que exima de responsabilidad penal al agresor (puesto que ninguna persona puede consentir su propia explotación).
1.7 Violencia sexual en el contexto del conflicto armado: A la luz del Código Penal colombiano (Ley 599 de 2000) y la Ley 1448 de 2011, en concordancia con los tipos establecidos por el Estatuto de Roma de la Corte Penal Internacional, se considera que en el contexto del conflicto armado colombiano pueden describirse, entre otros posibles, los siguientes tipos de violencia sexual:
1.8 Acceso carnal violento/ acto sexual violento con persona protegida: Incurre en estos delitos quien en el contexto del conflicto armado (incluyendo la situación de desplazamiento) cometa acceso carnal violento o acto sexual violento cuando la víctima es integrante de la población civil o no participa en hostilidades, hace parte de los civiles en poder de la parte adversa o es combatiente, pero se encuentra herida, enferma o náufraga o puesta fuera de combate. También si la víctima hace parte del personal sanitario o religioso, de los periodistas en misión o de los combatientes que hayan depuesto las armas por captura, rendición u otra causa análoga. Está especificado en el art. 138 del Código Penal colombiano.
1.9 Actos sexuales violentos con persona protegida: El artículo 139 del Código Penal colombiano define que este delito ocurre cuando alguna persona “con ocasión y en desarrollo de conflicto armado, realice acto sexual diverso al acceso carnal, por medio de violencia en persona protegida”. Las personas protegidas han sido especificadas como aquellas que pertenecen a los siguientes grupos humanos: los integrantes de la población civil; quienes no participan en las hostilidades y los civiles en poder de la parte adversa; combatientes que se encuentran heridos, enfermos, náufragos, fuera de combate, o que hayan depuesto las armas por captura, rendición o causas análogas; personal sanitario o religioso; periodistas en misión o corresponsales de guerra acreditados; quienes fueron considerados apátridas o refugiados al principio de las hostilidades.
1.10 Esclavitud sexual/prostitución forzada: De acuerdo con la definición contenida en el Estatuto de la Corte Penal Internacional (Estatuto de Roma) y los desarrollos jurisprudenciales de los Tribunales ad hoc, la esclavitud sexual puede configurarse en el marco del Derecho Internacional Humanitario, como un crimen de lesa humanidad (es decir, el que se cometa como parte de un ataque generalizado o sistemático contra una población civil y con conocimiento de ese ataque) o como un crimen de guerra (es decir, las violaciones graves de las leyes y usos aplicables en los conflictos armados internacionales o en los conflictos armados no internacionales).
En este contexto la esclavitud sexual es definida como el ejercicio de propiedad que ostenta una o varias personas sobre las víctimas de estos crímenes, para que realicen uno o más actos de naturaleza sexual. El ejercicio del derecho de propiedad se ve materializado en actos de compraventa, préstamo o trueque del cuerpo y de la integridad sexual de la víctima o que se desarrolle a través de un tipo de privación de la libertad o autonomía.
La prostitución forzada debe ser entendida como una forma de esclavitud sexual, que cuenta con un elemento diferenciador representado en el beneficio que recibe el agresor. En este orden, la prostitución forzada en el marco del Derecho Internacional Humanitario es definida como el acto a través del cual el agresor obliga a una o más personas a realizar actos de naturaleza sexual por la fuerza o mediante la amenaza de la fuerza o mediante coacción, como la causada por temor a la violencia, la intimidación, la detención, la opresión psicológica o el abuso de poder o aprovechando un entorno coercitivo o la incapacidad de las víctimas de dar su libre consentimiento, para de esta manera obtener o esperar obtener ventajas pecuniarias o de otro tipo a cambio de los actos de naturaleza sexual o en relación con ellos.
1.11 Embarazo forzado: De acuerdo con la definición contenida en el Estatuto de la Corte Penal Internacional (Estatuto de Roma), el embarazo forzado puede configurarse en el marco del Derecho Internacional Humanitario como un crimen de lesa humanidad o como un crimen de guerra. Por embarazo forzado se entiende el confinamiento ilícito de una mujer a la que se ha dejado embarazada por la fuerza, con la intención de modificar la composición étnica de una población o de cometer otras violaciones graves del Derecho Internacional Humanitario.
El embarazo forzado guarda una estrecha relación con el delito de genocidio, puesto que se puede cometer este delito con el propósito de destruir total o parcialmente un grupo nacional, étnico, racial, religioso o político, por razón de su pertenencia al mismo.
1.12 Tortura en persona protegida: Definida por el Código Penal colombiano en su artículo 137 como “el que, con ocasión y en desarrollo de conflicto armado, inflija a una persona dolores o sufrimientos, físicos o síquicos, con el fin de obtener de ella o de un tercero información o confesión, de castigarla por un acto por ella cometido o que se sospeche que ha cometido, o de intimidarla o coaccionarla por cualquier razón que comporte algún tipo de discriminación”. Cuando tales dolores o sufrimientos físicos o psíquicos se producen a través de actos de violencia sexual, se estará ante un caso de tortura sexual. El código especifica su ejecución en las personas protegidas por el Derecho Internacional Humanitario que ya fueron descritas en apartados superiores.
1.13 Otras formas de violencia sexual descritas en el conflicto armado colombiano: Independientemente de que no se encuentren aún descritas dentro de los tipos penales colombianos propios de violencia sexual en el marco del conflicto armado, la investigación en el tema realizada en Colombia ha identificado que dentro del país se han cometido otros tipos de violencia sexual en el contexto del conflicto armado, tales como regulación de la vida social, servicios domésticos forzados, esterilización forzada, y aborto forzado. Por regulación de la vida social se considera el acto o conjunto de actos por los cuales, y mediante el uso de la fuerza o la amenaza de su uso se controla la sexualidad y la regula la vida afectiva. Por aborto forzado se entiende todo acto que tiene como finalidad la interrupción inducida de un embarazo en contra de la voluntad de la mujer embarazada. La esterilización forzada se entiende como la acción de planificación reproductiva definitiva producto de la obligación no consentida de la persona. Por servicios domésticos forzados se entiende el conjunto de acciones mediante el cual generalmente un grupo que detenta la fuerza obliga a un grupo de personas o a una persona a realizar para ellos labores domésticas que pueden trascender incluso a actos sexuales[14].
2. PASOS FUNDAMENTALES EN LA ATENCIÓN INTEGRAL DE LAS VÍCTIMAS DE VIOLENCIA SEXUAL
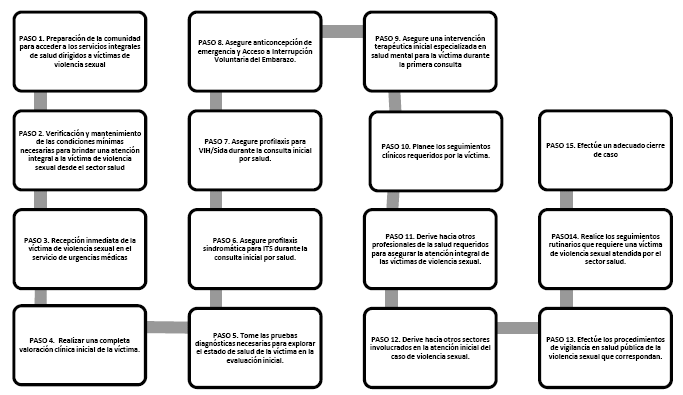
2.1 Paso 1. Preparación de la comunidad para acceder a los servicios integrales de salud dirigidos a víctimas de violencia sexual
Implementar de manera permanente acciones de Información, Educación y Comunicación (IEC), dirigidas hacia la comunidad en general, en torno a los siguientes temas:[15]
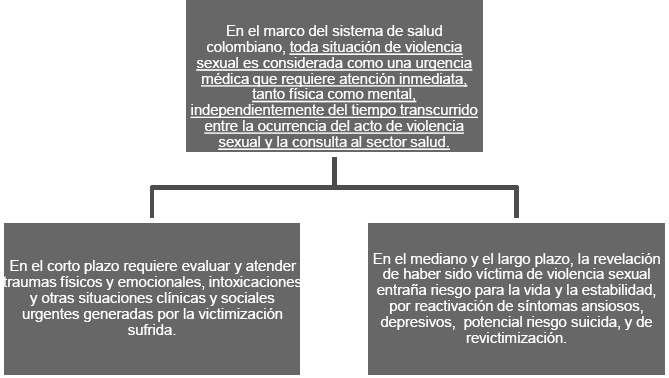
1. El carácter de urgencia médica que SIEMPRE tiene cualquier caso de violencia sexual, independientemente del tiempo transcurrido entre el momento de la agresión y la consulta al sector salud, y el consiguiente deber de brindar atención integral inmediata a las víctimas, cumpliendo con los principios para la atención de urgencias médicas contemplados por el Sistema Obligatorio de Garantía de Calidad (SOGC) y demás normas vigentes en el tema.
2. El carácter gratuito que tiene la atención integral en salud a cualquier víctima de violencia sexual (mujeres, niños, niñas, adolescentes, víctimas en el marco del conflicto armado, entre otras personas que pueden ser sexualmente victimizadas).
3. La confidencialidad en torno al acto médico que reviste la atención integral de una víctima de violencia sexual.
4. Los derechos de los pacientes especialmente el derecho de las víctimas de violencia sexual, a ser tratadas dentro de los servicios de salud con dignidad, discreción y respeto por su privacidad en el marco de la protección de su seguridad personal. Entre estos, el derecho que les asiste de rehusar tratamientos o procedimientos que se les ofrezcan.
5. Los servicios de salud disponibles en la zona para las víctimas de violencia sexual y la manera de acceder a ellos.
6. Los horarios de atención de esos servicios de salud, con énfasis en aquellos que están disponibles 24 horas al día, siete días a la semana.
7. Los beneficios en salud para las víctimas de violencia sexual que se derivan de una atención oportuna y adecuada.
8. La necesidad de que las víctimas de asaltos sexuales acudan INMEDIATAMENTE o por lo menos, lo más pronto posible, a los servicios de urgencias médicas, sin bañarse ni cambiarse de ropa; si esto no es posible, que traiga la ropa que tenía en el momento de ocurridos los hechos.
Además, debe prestarse especial atención a la presencia de posibles casos de violencia sexual dentro de las siguientes poblaciones altamente vulnerables al problema:
a) Mujeres y adolescentes usuarios de servicios de Salud Sexual y Reproductiva (SSR);
b) Usuarias de programas de control prenatal;
c) Personas usuarias de Programas de Atención Integral en ITS-VIH/sida;
d) Usuarios de los servicios y programas de atención integral a niñas, niños y adolescentes;
e) Población de niños, niñas y adolescentes escolarizados y no escolarizados;
f) Usuarios de los servicios y programas de salud mental y psiquiatría;
g) Personas en situación de desplazamiento, retorno, o que habiten en zonas afectadas por el conflicto armado, que sean usuarias generales de cualquier servicio de salud;
h) Mujeres y otras personas con discapacidad;
i) Mujeres y otras personas privadas de la libertad en centros carcelarios;
j) Mujeres, niñas, niños, y adolescentes en situación de desastre natural;
k) Personas con orientaciones sexuales o identidades de género diversas;
l) Personas pertenecientes a pueblos indígenas y afrodescendientes;
m) Personas migrantes y refugiadas.
SON DERECHOS DE LAS VÍCTIMAS DE VIOLENCIA SEXUAL
(Ley 360 de 1997):
a) Ser tratadas con dignidad, privacidad y respeto durante cualquier entrevista o actuación con fines médicos, legales o de asistencia social;
b) Ser informadas acerca de los procedimientos legales que se derivan del hecho punible;
c) Ser informadas de los servicios disponibles para atender las necesidades que le haya generado el delito;
d) Tener acceso a un servicio de orientación y consejería gratuito para ella y su familia atendido por personal calificado;
e) Tener acceso gratuito a los siguientes servicios:
1. Examen y tratamiento para la prevención de infecciones de transmisión sexual, incluido el VIH/sida.
2. Examen y tratamiento para trauma físico y emocional.
3. Recopilación de evidencia médica legal.
4. Ser informada sobre la posibilidad de acceder a la indemnización de los perjuicios ocasionados con el delito.
En cuanto a los Derechos de las y los pacientes, en Colombia, la Resolución número 13437 de 1991 establece que se deben adoptar como postulados básicos para propender a la humanización en la atención a los pacientes y garantizar el mejoramiento de la calidad en la prestación del servicio público de salud en las Instituciones Hospitalarias Públicas y Privadas, los derechos de los pacientes que se establecen a continuación, los cuales todo paciente debe ejercer sin restricciones por motivos de raza, sexo, edad, idioma, religión, opiniones políticas o de cualquier índole, origen social, posición económica o condición social:
1. Su derecho a elegir libremente al médico y en general a los profesionales de la salud, como también a las instituciones de salud que le presten la atención requerida, dentro de los recursos disponibles del país.
2. Su derecho a disfrutar de una comunicación plena y clara con el médico, apropiadas a sus condiciones sicológicas y culturales, que le permitan obtener toda la información necesaria respecto a la enfermedad que padece, así como a los procedimientos y tratamientos que se le vayan a practicar y el pronóstico y riegos que dicho tratamiento conlleve. También su derecho a que él, sus familiares o representantes, en caso de inconsciencia o minoría de edad consientan o rechacen estos procedimientos, dejando expresa constancia ojalá escrita de su decisión.
3. Su derecho a recibir un trato digno respetando sus creencias y costumbres, así como las opiniones personales que tenga sobre la enfermedad que sufre.
4. Su derecho a que todos los informes de la historia clínica sean tratados de manera confidencial y secreta y que, sólo con su autorización, puedan ser conocidos.
5. Su derecho a que se le preste durante todo el proceso de la enfermedad, la mejor asistencia médica disponible, pero respetando los deseos del paciente en el caso de enfermedad irreversible.
6. Su derecho a revisar y recibir explicaciones acerca de los costos a pagar por los servicios obtenidos, tanto por parte de los profesionales de la salud como por las instituciones sanitarias. Al igual que el derecho a que en casos de emergencia, los servicios que reciba no estén condicionados al pago anticipado de honorarios.
7. Su derecho a recibir o rehusar apoyo espiritual o moral cualquiera que sea el culto religioso que profesa.
8. Su derecho a que se le respete la voluntad de participar o no en investigaciones realizadas por personal científicamente calificado, siempre y cuando se haya enterado acerca de los objetivos, métodos, posibles beneficios, riegos previsibles e incomodidades que el proceso investigativo pueda implicar.
9. Su derecho a que se le respete la voluntad de aceptación a rehusar la donación de sus órganos para que estos sean trasplantados a otros enfermos.
10. Su derecho a morir con dignidad y a que se le respete su voluntad de permitir que el proceso de la muerte siga su curso natural en la fase terminal de su enfermedad.
2.2 Paso 2. Verificación y mantenimiento de las condiciones mínimas necesarias para brindar una atención integral a la víctima de violencia sexual desde el sector salud
Preparativos y procesos de tipo institucional para la implementación del Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual[16]
| Actividades | Responsables |
| Delegar una persona responsable (profesional de las ciencias de la salud o sociales). | Directivas de la Institución. |
| Conformar el equipo institucional básico conformado por profesionales de medicina, enfermería, trabajo social, salud mental y área administrativa (de acuerdo con el tipo de institución). | Directivas de la Institución. Delegado responsable. Equipo institucional básico. |
| Capacitar para la apropiación del Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual. | Las directivas de la institución tienen el deber de implementar acciones continuadas para informar y capacitar en el Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual al personal de salud y administrativo que pueda llegar a estar en contacto con una víctima de violencia sexual. |
| Desarrollar flujogramas de atención en salud y procesos administrativos. | Equipo de atención en salud. De acuerdo con las características de cada entidad. |
| Adelantar procesos de información y capacitación al interior de la entidad. | Las directivas de la institución tienen el deber de implementar acciones continuadas para informar y capacitar al personal de salud y administrativo que pueda llegar a estar en contacto con una víctima de violencia sexual en los flujogramas de atención interna y procesos administrativos desarrollados. |
Preparativos y procesos de tipo institucional para la implementación del Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual16
| Actividades | Responsables |
| Garantizar insumos y dotación para la atención. | Directivas de la Institución. Equipo de atención en salud. |
| Seguir las rutas del proceso para lograr la articulación intersectorial e interinstitucional, así como los procesos de referencia y contrarreferencia cuando se requieran. Disponer del directorio de las instituciones de referencia junto a los datos de contacto institucional. | El equipo de atención en salud, apoyado por las directivas de la institución, debe garantizar el acceso directo a las víctimas, un espacio seguro y confidencial para su atención y los insumos adecuados para la atención, y evitar los procesos de revictimización. |
| Activar el proceso de trabajo en red intersectorial e interinstitucional. | Una persona delegada del equipo de cada institución debe entrar en contacto con los comités, redes, o mesas intersectoriales de atención a víctimas de violencia sexual que existan en el departamento o municipio, para el análisis y seguimiento de casos, a través del referente de la Secretaría de Salud Departamental para el tema. Diligenciar un directorio de actores e instituciones interesadas y comprometidas que incluya los sectores de protección, justicia y educación. |
Fuente: Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual.
Los casos de explotación sexual, trata de personas, y violencia sexual en el marco del conflicto armado interno requieren que el personal sanitario y las instituciones desarrollen especificidades para su detección y manejo integral.
2.3 Paso 3. Recepción inmediata de la víctima de violencia sexual en el servicio de urgencias médicas
Recuerde que la violencia sexual desencadena situaciones que pueden poner en peligro inminente la vida y la estabilidad de las personas afectadas, por lo cual se ha establecido que todos los casos de violencia sexual son una urgencia médica, y por lo tanto, se les debe brindar atención de urgencias, acorde con la normatividad vigente en el tema.
Es inaceptable interponer cualquier barrera de acceso para la atención por el servicio de urgencias de las víctimas de violencia sexual
Es imprescindible que las víctimas de violencia sexual sean atendidas en un servicio de urgencias para poder garantizar la gratuidad, celeridad, oportunidad, integralidad y calidad de los servicios y procedimientos que requieren para atender su condición clínica. Además, la atención por urgencias amortigua barreras de acceso frecuentes a los servicios de salud, como aquellas mediadas por el régimen de aseguramiento o las listas de espera en servicios ambulatorios. También facilita el acceso oportuno a procedimientos generales, intervenciones especializadas en salud mental, y medicamentos requeridos por las víctimas de violencia sexual.
Esto debe ser explicado claramente a cualquier víctima de violencia sexual que consulte inicialmente a servicios distintos del de urgencias, independientemente de que el evento de victimización sexual sea reciente o antiguo, de que se trate de una consulta directa o de una situación de violencia sexual detectada en alguien que consultó por otro motivo, y del tipo de servicio médico por el cual se detecte.
Un servicio de urgencia es la unidad que presta servicios las 24 horas en forma independiente o dentro de una entidad que preste servicios de salud, cuenta con los recursos adecuados tanto humanos como físicos y de dotación que permitan la atención de personas con patología de urgencia, acorde con el nivel de atención y grado de complejidad previamente definidos por el Ministerio de la Protección Social para esa unidad (Anexo Técnico 2 de la Resolución número 1043 de 2006).
Las únicas excepciones para la atención inicial de urgencias de la violencia sexual fuera de un servicio de urgencias son: 1. Que se tenga disponible otro tipo de servicio especializado para la atención inicial de víctimas de violencia sexual, o 2. Que la víctima se niegue a ser atendida en el servicio de urgencias.
La violencia sexual en las primeras 72 horas de ocurrida la victimización, constituye una prioridad I dentro del triage de urgencias; luego de 72 horas se puede clasificar como prioridad II, excepto que la víctima acuda con ideación depresiva, de muerte o suicida, sangrado vaginal o uretral severo secundario a trauma, retraso menstrual con sangrado vaginal y dolor severo, agitación psicomotora, confusión, alucinaciones, u otros síntomas y signos físicos o psicológicos que indiquen alto riesgo para la vida o la salud, ante los cuales se dará también prioridad I de triage independientemente del tiempo transcurrido entre el momento de la victimización y el de la consulta.
Es indispensable que:
a) En el momento que detecte a una víctima de violencia sexual, se estabilice emocionalmente y se remita de inmediato a los servicios de urgencias correspondientes, o a aquellos servicios especializados para la atención inicial de urgencias de las víctimas de violencia sexual que se tengan dispuestos específicamente, donde la han de recibir y atender sin ningún tipo de demora, requisito u obstáculo para que se inicie su atención integral;
b) En el contacto inicial con el servicio de urgencias o el servicio especializado para la atención inicial de urgencias de la víctima de violencia sexual, lo primero que debe realizarse es una valoración del peligro inminente que pueda estar corriendo la vida de la víctima, de modo que se brinde la estabilización necesaria, como paso previo a la continuación de los pasos del protocolo de atención integral en violencia sexual por el sector salud.
2.4 Paso 4. Realizar una completa valoración clínica inicial de la víctima
Una completa valoración clínica de la víctima de violencia sexual debe realizarse tomando en cuenta las necesidades específicas de exploración que plantea cada caso, según se trate de un asalto sexual, un caso de abuso sexual crónico o de abuso y explotación sexual comercial. En tal marco, se deben incluir las exploraciones pertinentes relativas a: examen físico general, examen genital y examen mental.
El objetivo primordial de este examen clínico es determinar cuál es el cuidado médico indicado según los requerimientos de la víctima en ese momento para estabilizar su condición, dentro de los lineamientos planteados en este modelo o aquellos adicionales que por la condición clínica se puedan requerir[17].
Componentes de la atención en salud para víctimas de violencia sexual
a) Atención de urgencia: inicio del protocolo de atención en salud mental y salud física;
b) Diagnóstico clínico y paraclínico de acuerdo con el tipo de violencia sexual;
c) Profilaxis y tratamiento de ITS-VIH/Sida;
d) Anticoncepción de emergencia (siempre antes de 72 horas, excepcionalmente antes de 120 h);
e) Asesoría para Interrupción Voluntaria del Embarazo;
f) Recolección de evidencias;
g) Orientación a la familia;
h) Planeación de seguimiento y remisión a otros servicios de salud requeridos;
i) Remisión a protección y reporte a justicia.
Es indispensable que:
a) Asuma y atienda el caso como una urgencia médica;
b) Evalúe y atienda de manera inmediata cualquier situación que ponga en riesgo inminente la vida de la persona;
c) Con la persona estabilizada, continúe aplicando el resto del protocolo, iniciando por la explicación de los derechos de las víctimas de violencia sexual y por la toma del consentimiento informado para la atención clínica integral.
2.4.1 Parte A: La anamnesis de la víctima de violencia sexual
Se le debe solicitar a la persona que se va a examinar, que haga un relato completo de los hechos. En el caso de requerirse preguntas orientadoras, estas deben ser abiertas; y en el caso de que se requieran preguntas cerradas, es recomendable plantear varias alternativas de respuesta.
Deben evitarse preguntas sugestivas que conduzcan u orienten la respuesta hacia una situación que la persona entrevistada no ha mencionado. No deben hacerse suposiciones que le den otro rumbo a la entrevista. Si es necesario puntualizar algún aspecto orientador para el examen, haga preguntas en las que incorpore información que la víctima haya portado previamente.
A víctimas menores de tres años, no se les debe realizar entrevista clínica directa, solamente se les debe tranquilizar y explicar por qué está allí, procediendo a tomar la información de la persona adulta protectora que esté a cargo. Debe verificarse que el informante sobre la víctima no sea el victimario. El victimario nunca debe estar en el mismo escenario terapéutico con la víctima.
Una persona o familia protectora es aquella que: le cree a la víctima; la apoya y puede constituirse en su acompañante durante el proceso de recuperación; está interesada en la protección de la víctima y toma medidas para evitar la ocurrencia de nuevos episodios de violencia sexual[18].
En niños, niñas y adolescentes mayores, la entrevista debe adecuarse a su nivel de desarrollo.
Debe evitarse el lenguaje técnico y se deben realizar las preguntas sugeridas en las entrevistas a cualquier víctima de violencia sexual.
Nivel de desarrollo según la edad y aspectos que pueden llegar a ser caracterizados respecto a un evento traumático relatado espontáneamente por una víctima menor de 12 años

Fuente: Curso de entrevistas forenses a niños y su preparación para el juicio, Protocolo SATAC (RATAC, Finding Words), ICITAP, Colombia, 2008.
Es indispensable que:
b) Evite la revictimización de la persona que está siendo atendida;
c) Evalúe la situación de seguridad de la víctima para tomar medidas que reduzcan el riesgo de sufrir un nuevo evento de violencia sexual;
d) Asegure condiciones de confidencialidad y privacidad;
e) Tome los datos de información general que faciliten la comprensión de la situación clínica;
f) En cuanto al incidente de violencia sexual, que ha originado la consulta que se está atendiendo, debe quedar caracterizado en la historia clínica de acuerdo con la descripción libre y espontánea que realiza la víctima y/o sus acompañantes;
g) Registre también en la historia clínica algunas acciones de la víctima que pueden tener implicaciones médico-legales (acciones de lavado o cambio de ropas, vómito, micción o defecación, uso de tampones o toallas higiénicas luego de la agresión sufrida). Consulte el “Reglamento técnico para el abordaje forense integral en la investigación del delito sexual” para complementar sobre este tema[19];
h) Averigüe y registre sobre el uso de anticonceptivos por parte de la víctima al momento de la victimización sexual. No obstante, su uso no implica que no se proporcione anticoncepción de emergencia;
i) Historia menstrual y obstétrica en el caso de mujeres, niñas, adolescentes y adultas. Es pertinente registrar, por ejemplo, si hay antecedentes de partos vaginales o si la víctima se encuentra en estado de gestación, antecedentes de violencia sexual que incluso no estén relacionados con el episodio actual, entre otros. En cambio, no es pertinente preguntar ni registrar, para efectos de la valoración de víctimas de violencia sexual, el número de compañeros sexuales, ni la edad de inicio de las relaciones sexuales;
j) Historia de relaciones sexuales consentidas durante la última semana antes de la victimización sexual sufrida, SOLAMENTE en casos en que se vayan a tomar muestras para análisis de DNA;
k) Historia de mutilación sexual femenina. (Ablación del Clítoris);
l) Estado vacunal ante hepatitis B y tétanos;
m) Estado ante el VIH/Sida.
2.4.2 Parte B: El examen clínico general de la víctima de violencia sexual
Si la víctima se encuentra extremadamente agitada, ansiosa o depresiva, al punto de hacerse imposible para la médica o médico general, conducir los correspondientes exámenes físico y mental detallados, y después de la toma de signos vitales y estabilización de situaciones médicas urgentes (incluyendo la valoración y manejo de los riesgos de auto y heteroagresión por parte del médico/a general), debe intentarse la tranquilización verbal; y ante su fallo, debe preferirse proceder a brindar sedación inicial (si está clínicamente indicado).
La atención humanizada de la víctima durante toda la valoración clínica a cargo del médico o médica general, explicando todos los procedimientos a realizar y pidiendo el consentimiento explícitamente para efectuar cada uno, junto con la desculpabilización y reiteración a la víctima de que fue valiente al buscar ayuda ante la victimización sufrida, su tranquilización verbal cada vez que sea necesario durante el examen, la sedación inicial si se hace indispensable, y la solicitud de valoración en urgencias por especialista en salud mental en todos los casos, son los componentes de la atención que corresponden inicialmente al médico o médica general a favor del restablecimiento de la salud mental de la víctima.

Adicionalmente, dentro del contexto de la misma urgencia, se debe realizar la evaluación e intervención terapéutica de urgencias por parte de un profesional especializado en salud mental (médica/o psiquiatra o psicóloga/o clínico). Este profesional derivará a la víctima para que continúe con el tipo de atención terapéutica en salud mental que se requiera en el corto, mediano y largo plazo, después de culminada la atención de la urgencia.
Es indispensable que:
a) Siempre se registren los siguientes componentes del examen mental: porte, actitud, conciencia, orientación, pensamiento, afecto, sensopercepción, atención, sueño, memoria, inteligencia, lenguaje, conductas, juicio de realidad, prospección e introspección;
b) Además de los componentes habituales del examen físico, se examine de manera sistemática y dibuje en pictogramas la localización y aspecto exacto de todas las heridas, contusiones, petequias, marcas y demás signos físicos encontrados, documentando su tipo, tamaño, color, forma y otras peculiaridades. La ausencia de signos en cada segmento anatómico evaluado también debe dejarse documentada, al igual que en el examen mental;
c) Debe ponerse especial atención en el examen de los tímpanos (que suelen resultar lesionados ante bofetadas) y en la descripción de los signos encontrados en el cuello y los senos (incluyendo sugilaciones de las cuales se deben tomar muestras para saliva), así como en los hallazgos de la región paragenital, con frecuencia lesionada durante las agresiones sexuales, o fuente de rastros de fluidos, de los cuales se deben tomar muestras. En pacientes inconscientes siempre tomar muestras en senos y cuello adicionalmente, en busca de fluidos.
Durante todo el procedimiento de examen físico de la víctima de violencia sexual, se le debe informar todo lo que se va a hacer, solicitando su permiso para hacerlo. Además, se le debe mantener cubierta con una bata y/o sábanas, de modo que solo se vaya descubriendo aquella parte del cuerpo que va a ser examinada
2.4.3 Parte C: El examen clínico genital y anal de la víctima de violencia sexual
Se recomienda valorar cuidadosamente, dependiendo de la edad, de la narración y vivencia que tenga la persona sobre los hechos, la pertinencia o no de realizar examen físico genital o anal, cuando el evento narrado se basa exclusivamente en tocamientos. Algunos de los pacientes piensan que algo quedó mal en el organismo; hacen somatización, en diferentes dolores pélvicos y el examen cuidadoso y explicado es tranquilizador y previene la presentación de las patologías enunciadas.
Cuando la consulta inicial se hace después de 72 horas, pero antes de una semana de transcurrida la agresión sexual, la valoración física y genital se debe orientar a documentar el tamaño y color de cualquier tipo de herida o cicatriz en cualquier parte del cuerpo. Igualmente, se registrará cualquier lesión en proceso de curación y cicatrices en el área genital.
Si la consulta ocurre después de una semana de la agresión sexual, y no hay contusiones, laceraciones, ni tampoco quejas, ni síntomas, hay poca indicación para un examen pélvico. Sin embargo, un examen físico general, genital y anal efectuado cuidadosamente en este tipo de personas, seguido por la explicación de que todo se ha encontrado sin alteraciones, puede resultar tranquilizador y con gran valor terapéutico para quien ha sobrevivido a una experiencia de violencia sexual. Debe también documentarse la edad gestacional, en caso de víctimas que resulten o estén previamente embarazadas.
Es indispensable que:
a) Informar previamente a la víctima sobre cada parte del examen genital y anal que vaya a ser realizado, solicitando su aprobación, y respetando el ritmo impuesto por este, así como sus reacciones emocionales ante algunos componentes del mismo, las cuales deben ser oportunamente manejadas antes de continuar con el resto de la valoración;
b) Documentar en la historia clínica la presencia o ausencia de fisuras, desgarros, flujos y sangrados, tanto en el periné anterior, como en el área anal;
c) En las mujeres, debe documentarse de manera sistemática el estado de la vulva, las caras interna y externa de los labios mayores, la horquilla vulvar, los labios menores, el área vestibular, el clítoris, el meato urinario, el himen, la fosa navicular, la región anal y perianal;
d) En los hombres, deben quedar documentadas las alteraciones clínicas encontradas o la ausencia de estas, en el examen detallado del escroto y el pene, visualizando cuidadosamente el prepucio, el frenillo, el surco balanoprepucial, el glande, el meato urinario, el ano y la región perianal.
2.4.4 Parte D: Diagnósticos clínicos en la víctima de violencia sexual
2.4.4.1 Diagnósticos clínicos específicamente relacionados con el evento de violencia sexual sufrido
Estos diagnósticos deben ser realizados de acuerdo con las características documentadas sobre la agresión sexual, que ha motivado la consulta. El diagnóstico siempre debe ser registrado tanto en la historia clínica, como en el Registro Individual de Prestación de Servicios de Salud (RIPS), a modo de diagnóstico principal. Los códigos del CIE - 10 a utilizar son los siguientes:
| Código CIE – 10 | Nombre del Diagnóstico |
| T74.2 | Abuso sexual. |
| Y05 | Agresión sexual con fuerza corporal. |
| Y05.0 | Agresión sexual con fuerza corporal, en vivienda |
| Y05.1 | Agresión sexual con fuerza corporal, en institución residencial. |
| Y05.2 | Agresión sexual con fuerza corporal, en escuelas, otras instituciones y áreas administrativas públicas. |
| Y05.3 | Agresión sexual con fuerza corporal, en áreas de deporte y atletismo. |
| Y05.4 | Agresión sexual con fuerza corporal, en calles y carreteras. |
| Y05.5 | Agresión sexual con fuerza corporal, en comercio y áreas de servicios. |
| Y05.6 | Agresión sexual con fuerza corporal, en área industrial y de la construcción. |
| Y05.7 | Agresión sexual con fuerza corporal, en granja. |
| Y05.8 | Agresión sexual con fuerza corporal, en otro lugar especificado. |
| Y05.9 | Agresión sexual con fuerza corporal, en otro lugar no especificado. |
| Z08.8 | Examen y observación consecutivos a denuncia de violación y seducción. |
2.4.4.2 Diagnósticos clínicos relativos a otras formas de violencia ejercidas de manera concomitante con la agresión sexual
Deben ser registrados en la historia clínica de la valoración inicial a modo de diagnósticos secundarios y en el RIPS como diagnósticos relacionados organizados de acuerdo con su importancia para la descripción del caso, y con los códigos CIE – 10 incluidos en el siguiente cuadro u otros adicionales necesarios:
| Código CIE – 10 | Nombre del Diagnóstico |
| Y07.0 | Otros síndromes de maltrato por esposo o pareja. |
| Y07.1 | Otros síndromes de maltrato por padre o madre. |
| Y07.2 | Otros síndromes de maltrato por conocido o amigo. |
| Y07.3 | Otros síndromes de maltrato por autoridades oficiales. |
| Z60.4 | Problemas relacionados con exclusión y rechazo social. |
| Z65.1 | Problemas relacionados con prisión y otro encarcelamiento. |
| Z65.5 | Problemas relacionados con la exposición a desastre, guerra u otras hostilidades |
2.4.4.3 Diagnósticos clínicos específicos de la esfera mental
Deben ser registrados en la historia clínica de la valoración inicial a modo de diagnósticos secundarios y en el RIPS como diagnósticos relacionados, usando las categorías CIE – 10 que apliquen para el caso evaluado.
2.4.4.4 Diagnósticos clínicos de la esfera física
Deben ser registrados en la historia clínica de la valoración inicial a modo de diagnósticos secundarios y en el RIPS como diagnósticos relacionados, aquellos que sean documentados durante la valoración efectuada, utilizando los respectivos códigos CIE – 10.
2.4.4.5 Diagnósticos de lesiones de causa externa
Además, en los registros RIPS de Consulta (AC) y de Urgencias (AU) en el apartado de causa externa utilizar los códigos:
1. 9 sospecha de maltrato físico.
2. 10 sospecha de abuso sexual.
3. 11 sospecha de violencia sexual.
4. 12 sospecha de maltrato emocional.
Para la ampliación de estos contenidos, puede revisar el Formato Único sugerido para la toma de esta historia clínica inicial que se incluye en la sección de ayudas didácticas contenidas en USB/CD. Además, se recomienda consultar los capítulos 5 y 6 del Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual.
2.5 Paso 5. Tome las pruebas diagnósticas necesarias para explorar el estado de salud de la víctima en la evaluación inicial
Las pruebas diagnósticas que han de ser solicitadas, en la generalidad de las víctimas de violencia sexual incluyen[20]:
1. Serología para sífilis (VDRL).
2. Toma endocervical para Gram y cultivo en Agar Chocolate o Thayer Martin orientada a la detección de gonococo.
3. Frotis en fresco tanto para búsqueda de Trichomona vaginalis, como para descartar la presencia de vaginosis bacteriana.
4. Prueba de tamizaje para VIH.
5. Muestra de sangre en busca de antígenos contra Hepatitis B.
6. Adicionalmente, se efectúa una búsqueda de espermatozoides en diversas muestras tomadas.
La toma de exámenes paraclínicos a excepción de la prueba de VIH, no es pre-requisito para el inicio de las profilaxis contra ITS-VIH/SIDA en las primeras 72 horas.
La prueba de toma de embarazo no debe retrasar la oportunidad de la prescripción de la anticoncepción de emergencia en las víctimas de violencia sexual.
Debido a que la violencia sexual siempre es una urgencia médica no aplican restricciones por nivel de complejidad, ni por tipo de aseguramiento en salud, para que la víctima pueda recibir tanto los para clínicos, como los medicamentos y procedimientos que se requieren
En cualquier niña o niño menor de 14 años, así como en Niñas, Niños y Adolescentes - NNA, entre 14 y 18 años víctimas de explotación sexual comercial, los diagnósticos de gonorrea, sífilis o VIH, habiéndose descartado transmisión perinatal, son indicativos de violencia sexual. La presencia de Chlamydia o Trichomona resulta altamente sugestiva de violencia sexual.
Teniendo en cuenta que existen algunas variaciones en cuanto al tipo de pruebas que han de ser solicitadas, en virtud del momento de consulta de la víctima y el tipo de victimización sufrida, se plantean los siguientes casos:
2.5.1 Solicitud de Pruebas Diagnósticas en víctimas que consultan en las primeras 72 horas luego de la agresión sexual
Es indispensable que:
a) Se soliciten todas las pruebas diagnósticas mencionadas anteriormente;
b) Para todas las víctimas de asalto sexual, abuso sexual o explotación sexual comercial de niñas, niños y adolescentes (ESCNNA) que consultan al sector salud durante las primeras 72 horas de haber sufrido una agresión sexual o un contacto de riesgo, siempre debe ser solicitada una asesoría para prueba de VIH, y la prueba rápida de anticuerpos contra VIH;
c) Para víctimas de otros tipos de violencia sexual (trata de personas adultas con fines de explotación sexual, etc.), se realizará la asesoría para prueba de VIH practicada por personal de salud, y la prueba rápida de anticuerpos contra VIH;
d) En la historia clínica de todos los casos, debe registrarse la solicitud de dichas pruebas, junto con los resultados obtenidos e interpretaciones correspondientes;
e) Adicionalmente, para fines forenses deben tomarse todos aquellos exámenes señalados por los protocolos médico – legales vigentes en Colombia. Ver el “Reglamento técnico para el abordaje forense integral en la investigación del delito sexual” del Instituto Nacional de Medicina Legal y Ciencias Forenses.
2.5.2 Solicitud de Pruebas Diagnósticas en víctimas que consultan entre cuatro y cinco días después de la agresión sexual
Las pruebas diagnósticas que deben ser solicitadas cuando la víctima consulta entre cuatro y cinco días después de la agresión varían según el tipo de agresión sexual sufrida.
Es indispensable que:
Para todas las víctimas de asalto sexual, abuso sexual y ESCNNA que consultan entre cuatro y cinco días después de la agresión sexual, y para víctimas de otras formas de violencia sexual que consultan con la misma temporalidad (trata de personas adultas con fines de explotación sexual, etc.), según criterio médico, se deben solicitar las siguientes pruebas y exámenes:
a) Prueba de Embarazo;
b) Asesoría para prueba de VIH;
c) Prueba rápida de anticuerpos para VIH;
d) Examen confirmatorio para VIH en caso de prueba rápida positiva;
e) Exámenes diagnósticos y confirmatorios para ITS.
2.5.3 Solicitud de pruebas diagnósticas en víctimas que consultan después de cinco días desde la agresión sexual
Es indispensable que:
Para todas las víctimas de asalto sexual, abuso sexual y ESCNNA que consultan después de cinco días de ocurrida la agresión sexual, y para víctimas de otras formas de violencia sexual (trata de personas adultas con fines de explotación sexual, etc.), se deben solicitar las siguientes pruebas y exámenes:
a) Prueba de Embarazo;
b) Asesoría para prueba de VIH;
c) Prueba rápida de anticuerpos para VIH;
d) Examen confirmatorio para VIH en caso de prueba rápida positiva;
e) Exámenes diagnósticos y confirmatorios para ITS.
2.5.4 Otras pruebas diagnósticas que pueden ser solicitadas durante la atención en salud de la víctima de violencia sexual
Independientemente del tipo de agresión sexual sufrida o del momento de consulta después de esta, la médica o médico debe solicitar todos aquellos exámenes diagnósticos que sean necesarios según la condición clínica de la víctima, con el objetivo de garantizar una atención integral en salud con calidad.
-- En todos los casos, en la historia clínica se debe dejar registro tanto de la solicitud como de los resultados e interpretaciones de las pruebas realizadas.
2.6 Paso 6. Asegure profilaxis sindromática para ITS durante la consulta inicial por salud
Realizar profilaxis sindromática para ITS según esquemas recomendados por la Organización Mundial de la Salud en el año 2005, para cubrir las ITS más frecuentes sufridas por las víctimas de violencia sexual (ver esquemas en las ayudas didácticas tipo memo fichas que complementan este protocolo).
Es indispensable que:
a) Se realice la prescripción inmediata de profilaxis sindromática para ITS en todos los casos de asalto sexual;
b) Se recomienda usar la profilaxis sindromática para ITS en casos de abuso sexual, ESCNNA y otras formas de violencia sexual en las cuales se encuentren síntomas o signos clínicos compatibles con la infección;
c) Se aplique la profilaxis para Hepatitis B, mediante inicio o complemento de los esquemas vacunales. La EPS tiene la obligación de proveer la vacuna contra hepatitis B a los pacientes víctimas de violencia sexual. La gamaglobulina antihepatitis B se aplica si se dispone de ella, pero la vacuna es siempre obligatoria. Lo cual aplica en casos de niños, niñas, adolescentes y personas adultas;
d) Aplicar vacunación antitetánica dependiendo del estado de inmunización previo a la agresión sexual.
Profilaxis HEPATITIS B. Aplicar de acuerdo con criterio medico y disponibilidad.
Se debe iniciar el esquema de vacunación y aplicar una dosis única de GAMAGLOBULINA ANTI HEPATITIS-B; la aplicación de la gamaglobulina puede prevenir el 75% de los casos, aunque su aplicación no debe exceder los 14 días del último contacto sexual para considerarla útil.
1. VACUNA CONTRA HEPATITIS B:
Se debe iniciar antes de 24 horas.
La dosis depende de la presentación disponible, en promedio se acepta 0.12 a 0.20 ml/kg.
-- Dosis pediátrica: de 5 a 10 ug (según el laboratorio productor). Se administra hasta los 10 años.
-- Dosis adolescentes: de 10 a 20 ug (según laboratorio productor). Se administra hasta 19 años inclusive.
-- Dosis adultos: de 20 ug, a partir de los 20 años.
La primera y la segunda dosis deben estar separadas por un intervalo mínimo de 4 semanas. Es de preferencia un periodo más largo entre la segunda y tercera (6 meses); aunque hay esquemas rápidos de 0-1-2 meses; en estos casos se aconseja una cuarta dosis 6-12 meses después (estos esquemas se utilizan en personas con alto riesgo de exposición).
2. GAMMAGLOBULINA ANTIHEPATITIS-B (HBIG)
Para profilaxis simultanea, administrar 0.06 ml/kg de peso corporal al mismo tiempo que la primera inyección de la vacuna. Si no se aplica una profilaxis simultanea (inicialmente solo la vacunación) 0.06 ml/kg de peso corporal de GAMMAGLOBULINA ANTIHEPATITIS-B, debe ser administrada tan pronto como sea posible después de la exposición. Repetir a las 4 semanas usando la misma dosis.
2.7 Paso 7. Asegure profilaxis para VIH/Sida durante la consulta inicial por salud
Es inaceptable cualquier retraso en la prescripción y suministro
de profilaxis para VIH/Sida cuando está indicada[21].
La toma de exámenes de laboratorio no es pre requisito para iniciar la profilaxis descrita en las ayudas didácticas de este protocolo, a excepción de la prueba de VIH antes de iniciar tratamiento profiláctico con ARV.
Las instituciones deben tener (en farmacia o urgencias) el Pep Kit completo, para personas adultas y para niñas y niños, incluyendo el listado de elementos que debe contener y sus fechas de vencimiento.
Durante las primeras 72 horas de ocurrida la agresión sexual
Es indispensable que:
a) Ordene o suministre la profilaxis para VIH/Sida. SIEMPRE está indicada en todos los casos de asalto sexual que consultan dentro de las primeras 72 horas después de la agresión;
b) La profilaxis para VIH/Sida está indicada en otros tipos de agresión sexual (abuso sexual, ESCNNA y otras formas de violencia sexual como trata de personas adultas con fines de explotación sexual, entre otras, que consultan dentro de las primeras 72 horas) cuando se verifique que la prueba inicial es negativa y se determine clínicamente que existen condiciones de alto riesgo para contraer la enfermedad.
Se pueden presentar condiciones de riesgo: luego del primer episodio de esos tipos de agresión sexual o de un contacto sexual con especial riesgo detectado para VIH/Sida.
Transcurridas 72 horas desde la agresión sexual
Es indispensable que:
En cualquier caso de asalto sexual, abuso sexual, ESCNNA y otras formas de violencia sexual que consultan luego de transcurridas 72 horas de la agresión inicial o de un contacto de alto riesgo reconocido para VIH/Sida, se procede a iniciar manejo integral según protocolos si los resultados de las pruebas diagnósticas lo indican necesario.
Calificación del Riesgo para VIH/Sida para decidir suministro de Profilaxis en casos de abuso sexual crónico o ESCNNA que consultan en las 72 horas posteriores al contacto de alto riesgo.
| Riesgo considerable para la exposición al HIV Exposición de: Vagina, recto, ojos, boca u otras membranas mucosas, piel no intacta o contacto percutáneo. Con: Sangre, semen, secreciones vaginales, secreciones rectales, leche materna o cualquier fluido visiblemente contaminado con sangre. Cuando: Es conocido que el agresor está infectado por HIV: | Riesgo insignificante para la exposición al HIV Exposición de: Vagina, recto, ojos, boca, u otras membranas mucosas, piel no intacta o contacto percutáneo. Con: Orina, secreciones nasales, saliva, sudor o lagrimas si no están visiblemente contaminadas con sangre. Cuando: Si se conoce o sospecha la situación de HIV del agresor. | |
Fuente: CENTRES FOR DISEASE CONTROL AND PREVENTION. Antiretroviral postexposure prophylaxis after, inyection drug use, or other nonoccupational exposure to HIV in the United States: recomendations for the U.S. Department of Health and Heman Services. MMWR 2005; 54 (N RR-2): p.8. Traducción propia.
2.8 Paso 8. Asegure anticoncepción de emergencia y Acceso a Interrupción Voluntaria del Embarazo
Es inaceptable cualquier retraso en la prescripción y suministro de la anticoncepción de emergencia indicada.
Durante las primeras 72 horas de ocurrida la agresión sexual
Es indispensable que:
a) De manera rutinaria debe ser prescrita la anticoncepción de emergencia de tipo hormonal en todo caso de violencia sexual (asalto, abuso, ESCNNA u otros tipos) que involucre riesgo potencial de embarazo y que consulte durante las primeras 72 horas luego de la agresión sexual;
b) La anticoncepción de emergencia no se debe supeditar a los resultados de ningún examen paraclínico. Si bien es preferible que se cuente con el resultado de una prueba de embarazo negativa antes de prescribir Levonorgestrel, cuando no se cuenta con una prueba rápida de embarazo que resuelva la situación en el mismo sitio y momento de la consulta de urgencias, la ausencia del resultado de la prueba no debe ser un impedimento para proporcionar oportunamente esta anticoncepción a la víctima de violencia sexual. No hay ningún daño reportado en la mujer, o el feto, durante el embarazo, si se usan anticonceptivos de emergencia en mujeres que ya están embarazadas.
Esquema Anticoncepción de Emergencia Hormonal
| Anticoncepción de Emergencia (AE) Profilaxis para Embarazo. | – Administrar Levonorgestrel en la dosis de 1500 microgramos (dos tabletas juntas). – La anticoncepción de emergencia con levonorgestrel se puede administrar dentro de las 72 horas transcurridas luego de la ocurrencia de los hechos; pero es muy importante administrarla lo más pronto posible, pues está demostrado que por cada hora perdida entre el momento de los hechos y su administración, se pierde su efectividad en forma considerable. La AE además de usarse en casos de asalto sexual también se aplica en los casos de abuso en mujeres con relaciones sexuales penetrativas, con contacto del semen con la vulva o con otro riesgo de que se produzca un embarazo. Haga seguimiento al mes para verificar que la paciente no haya quedado en embarazo por motivo de la VS, y si es así, hay que dar la asesoría en IVE y si la paciente lo decide, garantizar la IVE. |
Método Combinado o Yuzpe: otro esquema que también puede ser utilizado para brindar la anticoncepción de emergencia hormonal consiste en la toma vía oral de dos tabletas de anticoncepción de altas dosis (cada una conteniendo 250 ìg de Levonorgestrel y 50 ìg de Etinilestradiol) dentro de las 72 horas (tres días) siguientes de una relación sexual sin protección, seguidas de dos tabletas 12 horas más tarde. También se pueden utilizar anticonceptivos hormonales de menores dosis-30-35 ìg de Etinilestradiol (usualmente 4 tabletas iniciales y 4 a las 12 horas). Lo importante es asegurar una dosis inicial de 100 ìg de etinilestradiol y 500 ìg de Levonorgestrel seguida por una dosis igual 12 horas después (Ver: Resolución 769 de 2008 del Ministerio de la Protección Social).
Después de 72 y antes de 120 horas de una agresión sexual:
Es indispensable que:
a) Cuando la consulta se realiza después de 72 y antes de 120 horas (5 días) de una agresión sexual que involucra riesgo de embarazo (asalto sexual, abuso sexual, ESCNNA u otros tipos de violencia sexual), puede efectuarse anticoncepción de emergencia con DIU, siempre que se cumpla con los criterios clínicos para que este tipo de dispositivo pueda ser usado por la paciente (Ver: Resolución número 769 de 2008 del Ministerio de la Protección Social);
b) Se suministre la información sobre el derecho a la IVE; esta no debe estar supeditada a un resultado positivo en la prueba de embarazo, pues hace parte de los derechos que tienen que ser explicados a la víctima al inicio de la atención, y todo el equipo que atiende víctimas de violencia sexual debe estar en capacidad de darla;
c) La información sobre el derecho a IVE debe darse desde el primer contacto de la víctima de violencia sexual, y continuarse dando siempre que esta acuda a los servicios de salud y durante todo el tiempo que la mujer esté en contacto con dichos servicios, en casos de: asaltos sexuales, abusos sexuales, ESCNNA, Trata de personas con fines de explotación sexual, y en otros tipos de violencia sexual que lo ameriten, según criterio médico.
La interrupción voluntaria del embarazo (IVE) es una opción de las mujeres frente al embarazo resultante de violencia sexual y una intervención orientada a prevenir la morbi–mortalidad materna y los daños personales, familiares y sociales que genera. Su esquema de manejo debe ser integral y con perspectiva de género.
De acuerdo con la Sentencia C- 355 de 2006 de la Corte Constitucional colombiana, la IVE es un derecho de las víctimas de violencia sexual. No importa si el profesional de salud consultado es objetor de conciencia para este procedimiento; la víctima de violencia sexual tiene derecho a recibirlo oportunamente si esa es su decisión, de modo que debe ser derivada sin demora alguna hacia otro profesional que realice el procedimiento, lo antes posible. Si el profesional objetor de conciencia es el único disponible para realizar el procedimiento de IVE solicitado por la víctima de violencia sexual, y no se puede asegurar un mecanismo de referencia o este implicaría demoras y dilatación en la atención, prevalecerá el derecho de la mujer solicitante por sobre el del objetor, y este deberá realizar el procedimiento sin dilaciones.
Es constitucionalmente inaceptable que transcurran más de cinco días corridos entre la solicitud y la realización de una IVE a cualquier mujer embarazada como resultado de violencia sexual que exprese su decisión de ejercer ese derecho.
Es una mera formalidad la solicitud de una denuncia por violencia sexual a cualquier mujer con 14 años o menos que solicite una IVE, pues se presume que fue víctima de violencia sexual. En estos casos NUNCA se debe retrasar la realización de la IVE solicitada en espera de una denuncia. Sentencia T-209 de 2008.
La decisión de la niña prima sobre la de sus padres, en caso de que ellos no estén de acuerdo con la IVE, pero ella la solicite. Sentencias T-209 de 2008, T-388 de 2009, C-355 de 2006.
Los componentes para una atención adecuada de la IVE por violencia sexual se resumen en el cuadro incluido a continuación, y pueden ser consultados de manera extensa en el Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual, versión 2010[22].
Se deben explicar todos los riesgos y beneficios del procedimiento, en el marco de la toma de consentimiento informado.
Componentes para una atención adecuada de la IVE por violencia sexual
| Componente | Descripción Mínima |
| Recepción | Tiempo de espera breve incluso sin cita previa. Ausencia de interrogatorios más allá de la toma de datos establecidos para la identificación de la persona. Respeto a la intimidad de la consultante. No es necesario pedir a la víctima que relate lo que le sucedió. |
Componentes para una atención adecuada de la IVE por violencia sexual
| Componente | Descripción Mínima |
| Información inicial | Un profesional debe brindar a la mujer información sobre el procedimiento en condiciones de confidencialidad, con una actitud cálida, escucha activa, tiempo suficiente para atender sin prisa, transmisión de confianza y plena aceptación, transmisión de certeza de que la paciente será atendida en sus necesidades en esa u otra institución, explicación de pasos a seguir, programación de consulta médica y psicológica ese mismo día (si se trata de una víctima en crisis debe ser conducida primero a la valoración psicológica y desde allí, ser acompañada a la consulta médica). Definir qué tipo de ayuda ha pedido y de quién la ha recibido previamente. |
| Consulta médica | Requiere una duración mucho mayor que otras consultas médicas. Se debe saludar empáticamente y proporcionar el nombre. En privado preguntar a la víctima si desea que su acompañante (si lo tiene) esté presente en la valoración. No se debe permitir la presencia de personas extrañas o las interrupciones durante el examen, evitar hacer contar nuevamente todo lo sucedido. Preguntarle cómo se siente en ese momento. Efectuar una toma de antecedentes médicos relevantes. Revisar los exámenes médicos que traiga. Sostener una conversación tranquila con la víctima mientras se le atiende, repitiéndole constantemente que no es culpable por lo sucedido. Explicar desde el inicio el tipo de examen que se realizará así como el uso del especulo o del examen bimanual, si es necesario, indicar cómo acomodarse en la mesa de examen. Si acepta que se realice un examen ginecológico, ser especialmente cuidadoso. Tal examen está orientado primordialmente a establecer la edad gestacional para recomendar la técnica más apropiada, detectar la presencia de posibles infecciones genitales que deben ser tratadas antes del procedimiento para evitar complicaciones (sin embargo, es prioritaria la IVE, por lo cual este tipo de tratamiento no debe convertirse en un obstáculo de acceso), o establecer si debe ser derivada a otro tipo de prestador de servicios de salud. Si la víctima no desea un examen ginecológico no debe ser obligada pues este no es un prerrequisito para acceder a una IVE, se puede recurrir a la ecografía para establecer edad gestacional. Por otra parte, este tipo de negativa puede indicar que se ha de requerir sedación durante el procedimiento. Solicitar de rutina los siguientes exámenes: serología, títulos para VIH, anticuerpos para herpes tipo II, frotis vaginal, solo si es necesario. Al finalizar la consulta se debe explicar el procedimiento y los pasos a seguir. |
| Orientación por profesionales de salud mental o ciencias sociales | Esta orientación debe ser realizada por profesionales de trabajo social, psicología, psiquiatría y otros profesionales de la salud y las ciencias sociales, debidamente entrenados en el manejo de violencias sexuales y con experticia tanto en temas de salud sexual y reproductiva, como de derechos sexuales y reproductivos. Quien atiende debe ser una persona amable, cálida y empática. El espacio de la consulta debe ser agradable y confidencial, sin presencia de familiares al menos al inicio de la entrevista, luego si la paciente lo desea, puede permitirse el acceso de un acompañante que ella quiera tener cerca. En caso de niñas, niños y adolescentes en este segundo momento de entrevista debe involucrarse siempre un familiar protector (nunca el agresor, si ha sido violencia sexual intrafamiliar). La participación de una tercera persona en la entrevista siempre debe contar con el asentimiento informado de la niña, niño o adolescente. No se deben permitir las interrupciones. La actitud debe ser de escucha activa, respetando el ritmo narrativo de la víctima, desculpabilizando y sin ir más allá de lo que la consultante pueda manejar con facilidad. Debe familiarizarse a la víctima con posibles reacciones emocionales y su manejo acorde con recursos internos. Igualmente, se valorarán las redes de apoyo y los riesgos de revictimización. Debe informársele sobre sus derechos, en particular a la IVE, junto con otras posibilidades ante el embarazo, y respetar las decisiones de la víctima, sin tratar de influenciarla en ningún sentido. |
| Remisión y articulación interinstitucional | Si la víctima de violencia sexual no va a ser atendida para IVE en la misma institución donde fue valorada inicialmente, por requerir un mayor nivel de complejidad, se le deben facilitar todos los trámites administrativos, soportes de información y acompañamiento necesarios durante todo el proceso (por profesional en psicología o trabajo social). Debe evitarse cualquier retraso innecesario en el acceso a la IVE durante el proceso de remisión. La mujer debe conocer que su solicitud tiene que ser resuelta en los cinco días siguientes a la petición inicial y se debe hacer seguimiento continuo hasta asegurarse que ha recibido la atención solicitada. |
| Información, autonomía y consentimiento informado | Las mujeres víctimas de violencia sexual que solicitan una IVE deben recibir información completa, clara, oportuna y veraz sobre sus derechos, los procedimientos a realizar, riesgos y efectos para su salud y su vida. Esta es una condición irrenunciable para solicitar la firma del consentimiento informado. |
| Procedimientos de IVE | La guía de IVE construida por la OMS indica diferentes tipos de procedimientos recomendables según la edad gestacional. Los métodos preferidos según esa misma guía son la aspiración al vacío y los métodos farmacológicos, que pueden ser atendidos en el primer nivel por médicos generales. La dilatación y curetaje, lo que se conoce como “legrado uterino”, no se considera un método de elección. Deben ofrecerse métodos para manejo del dolor acordes con las características clínicas de la paciente, operar la cadena de custodia sobre los tejidos obtenidos durante el procedimiento, brindar cuidados de recuperación posteriores al procedimiento durante 30 – 40 minutos, programar una cita post –procedimiento para 7-15 días después de este. Debe hacerse la notificación y reporte de los casos, acogiendo los lineamientos del Ministerio de la Protección Social. Como la violencia sexual es una urgencia médica, cuando se practique una IVE por causal de violencia sexual la provisión de servicios, procedimientos o medicamentos necesarios para brindar la atención NO ESTÁ RESTRINGIDA por el régimen de aseguramiento o el nivel de complejidad. |
| Control y seguimiento | El objetivo de este control es evaluar la salud general de la mujer, la ausencia de complicaciones que no hayan sido reconocidas a través de los signos de alarma durante los días posteriores al procedimiento, y el reforzamiento de los aspectos educativos y las acciones preventivas iniciadas durante la atención inicial. En el caso de IVE con medicamentos, el control también está encaminado a confirmar si el tratamiento fue exitoso. Cuando se sospeche una falla del tratamiento o un aborto incompleto, se debe confirmar. En caso de confirmarse, se debe realizar un procedimiento de evacuación uterina por aspiración. Si se detecta una complicación debe iniciarse inmediatamente el tratamiento. La visita de control y seguimiento es una oportunidad para hablar con la mujer de sus experiencias, si es necesario, así como de ofrecer asesoramiento adicional. La asesoría anticonceptiva es esencial en el seguimiento y siempre debe hacer parte de la atención. Si la mujer aún no ha iniciado un método anticonceptivo, debe ofrecérsele en este momento. La información detallada y completa sobre la atención se encuentra en el protocolo de prevención del aborto inseguro. |
2.9 Paso 9. Asegure una intervención terapéutica inicial especializada en salud mental para la víctima durante la primera consulta
El cuidado integral de la salud mental de una víctima de violencia sexual involucra tanto una serie de acciones iniciales que no requieren el concurso de profesionales expertos en salud mental, como un conjunto de intervenciones especializadas que deben ser ofrecidas por profesionales especializados en el contexto de la atención inicial de urgencias ofrecida a toda víctima. Tomando en cuenta que la violencia sexual, es siempre una urgencia médica, no aplican restricciones por nivel de complejidad o aseguramiento en salud para proporcionar dicha atención inicial por especialista en salud mental a todas las víctimas, acudiendo a los mecanismos de referencia y contrarreferencia que se requieran para asegurarlo. Al respecto, recordar que la Ley 1257 de 2008, en el artículo 19, declarado exequible por la Sentencia C-776 de 2010, establece que ante las mujeres víctimas de violencia basada en género, incluyendo la violencia sexual, los servicios de salud: “contarán con sistemas de referencia y contrarreferencia para la atención de las víctimas, siempre garantizando la guarda de su vida, dignidad e integridad”.
En su conjunto, las acciones no especializadas y especializadas en salud mental que se deben ofrecer a las víctimas de violencia sexual son[23]:
2.9.1 Acciones no especializadas en salud mental para la víctima de violencia sexual en su consulta inicial a la institución de salud
2.9.1.1 Recepción empática y no revictimizadora por parte de todas las personas trabajadoras de la institución sanitaria que entren en contacto con la víctima
Una actitud adecuada por parte de trabajadoras y trabajadores sanitarios, protege la salud mental de la víctima y resulta central para una resolución positiva de la victimización sexual.
Para ello, se requiere que TODO el personal de las instituciones de salud y las rutas de atención, participe periódicamente en sesiones de sensibilización y capacitación en violencia sexual, derechos de las víctimas, rutas de atención y primeros auxilios psicológicos, acordes con su perfil profesional. Junto con el personal asistencial propiamente dicho, el personal administrativo, gerencial y de seguridad, debe ser incluido.
2.9.1.2 Primeros auxilios psicológicos
Los primeros auxilios psicológicos son brindados por la médica o el médico general de urgencias, junto con las demás personas del equipo de salud no especializado en salud mental, que atienden el caso con el objetivo de preparar el terreno para la posterior recuperación emocional de la víctima. Por lo tanto, es importante que las personas profesionales en medicina, demás personas profesionales y técnicas implicadas en la atención inicial en salud de la víctima de violencia sexual estén entrenadas para brindar los primeros auxilios emocionales desde su quehacer profesional específico.
La médica o médico general de urgencias debidamente entrenado/a debe efectuar también la evaluación inicial en salud mental y el manejo de los riesgos de auto y heteroagresión que encuentre en la víctima. SIEMPRE se debe realizar una interconsulta médica especializada de urgencias con la o el psiquiatra, la o el psicólogo clínico o con entrenamiento en clínica, para que se garantice el cubrimiento de los aspectos especializados de la atención clínica inicial en salud mental.
Los primeros auxilios psicológicos NUNCA reemplazan a la atención especializada de salud mental que toda víctima de violencia sexual debe recibir en el marco de su atención inicial de urgencias.
Los primeros auxilios psicológicos para las víctimas de violencia sexual involucran los siguientes componentes:
1. Orientación y apoyo a la víctima en torno a su revelación sobre la agresión sexual sufrida.
2. Apoyo inmediato y constante durante todo el proceso de conducción de la valoración e intervenciones por la médica o el médico general.
3. Promover la desculpabilización de la víctima.
4. Permitir y promover que la víctima y sus acompañantes se expresen desde las emociones y no desde la racionalidad.
5. No se debe presionar a hablar de los hechos ocurridos.
6. Se darán explicaciones sobre los posibles síntomas que pueda tener la víctima.
7. Orientar e informar adecuadamente a la víctima y su familia sobre sus derechos y las rutas de atención.
8. Apoyar la búsqueda de mecanismos individuales, familiares, sociales e institucionales para la protección de la víctima.
9. Activar estrategias y rutas de protección.
10. Efectuar una completa valoración física y mental acorde con los requerimientos de la valoración inicial de urgencias para una víctima de violencia sexual, garantizando los principios del trato humanizado, digno y la confidencialidad.
Al médico/a general siempre le corresponderá la detección y estabilización previa de las víctimas de violencia sexual, que exhiban riesgo de auto o heteroagresión, así como la hospitalización o remisión para protección en casos de riesgo de revictimización o ausencia de mecanismos de protección efectivos para la seguridad en general de la víctima, pues esto pertenece al campo de las competencias mínimas de la atención de urgencias médicas, que el perfil profesional del médico general debe cumplir.
La sedación a una víctima en riesgo de auto o heteroagresión –en los casos que se requiera– debe ser efectuada por el médico general a cargo del caso, entendiéndose como una acción previa a la llegada de la médica o médico psiquiatra. Una vez se verifiquen las condiciones médicas de base, cuya corrección ha de priorizarse antes de sedar y contando con una evaluación basal de signos vitales, el médico o médica general puede emplear alguno de los esquemas descritos en el capítulo 6 del Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual.
Es claro que la sedación no es una medida que deba ser utilizada de manera generalizada ante cualquier tipo de síntoma ansioso, depresivo o irritabilidad manifestada por la víctima de violencia sexual. Solamente ante casos de riesgo inminente de auto o heteroagresión. En todo caso con riesgo suicida o heteroagresivo debe, además, solicitarse evaluación de urgencias por psiquiatría para diagnóstico y tratamiento específico de la situación.
Una vez se tiene la víctima de violencia sexual hemodinámicamente estable y se han descartado o manejado situaciones médicas de base, relacionadas o no con la agresión sexual que estuvieran generando un riesgo (como intoxicación exógena, trauma craneoencefálico, descompensación metabólica, hipoxia, psicosis activa, entre otros posibles), los esquemas de sedación para pacientes con riesgo de auto o heteroagresión que pueden ser utilizados por la médica o el médico general de urgencias, son los siguientes:
Esquemas sugeridos para manejo psicofarmacológico del riesgo auto o heteroagresivo en servicios de urgencias médicas
| Persona adulta | Niña, niño o adolescente |
| Con diagnóstico exclusivamente psiquiátrico que acepta vía oral: Loracepam 2 mg VO cada media hora. Mantener 6-12 mg día hasta valoración por el psiquiatra de urgencias. Haloperidol 5 mg VO cada hora. Si no acepta vía oral, considerar la aplicación intramuscular descrita en la sección siguiente. Mantener entre 5-10 mg/día hasta valoración por el psiquiatra en urgencias. | Cuadros psicóticos con riesgo activo de auto o heteroagresión: Difenhidramina: 1-5 mg/kg niños. Adolescentes: 25-50 mg/dosis (riesgo de desinhibición y tolerancia). Risperidona en solución 1 mg/ml, a dosis de 0.25 mg/día en pacientes con peso menor de 50 kg, y de 0.5 mg/día si el peso del paciente es mayor que 50 kg. |
| Con diagnóstico exclusivamente psiquiátrico que NO acepta vía oral: Haloperidol 5-10 mg cada 30 minutos hasta 30 mg. Mantener con dosis máximo de 20 mg/día hasta valoración por el psiquiatra de urgencias. En cualquier caso, indicar monitoreo frecuente de estado general, tensión arterial y otros signos vitales. | En este grupo poblacional también es posible la sedación con Clonazepam solución oral 2.5 mg/ml a dosis mínima durante cortos períodos de tiempo; máximo 4 semanas, para evitar efectos adversos. Por vía oral, con gotas que nunca deben suministrarse directamente en la boca, sino mezcladas con agua, té o jugo de frutas: Hasta los 10 años de edad o menos de 30 kg de peso corporal, iniciar 0.01 a 0.03 mg/kg/día. Aumentar gradualmente la dosis en incrementos de 0.25 a 0.5 mg/día cada tres a siete días hasta el control de la crisis o la aparición de las reacciones adversas. Entre 10 y 16 años de edad: la dosis inicial es de 1.0-1.5 mg/día administrados en 2-3 dosis divididas. La dosis puede aumentarse en 0.25-0.5 mg cada tercer día hasta que se alcance la dosis individual necesaria (de 3-6 mg/día). Puede haber casos con agitación paradójica. |
| Si se encuentra alguna condición médica de base o asociada con los síntomas heteroagresivos o suicidas, relacionada o no con la agresión sexual, y sin dejar de brindar el manejo médico específico correspondiente, se debe suministrar: Haloperidol 5-10 mg cada 1-3 horas, con tope máximo de 20 mg/día, hasta la valoración y continuación de manejo por el médico psiquiatra. | |
2.9.2 Acciones especializadas en salud mental para la víctima de violencia sexual en su consulta inicial a la institución de salud
La intervención especializada ha sido diseñada como un procedimiento de intervención en crisis que debe ser llevado a cabo por la médica o médico psiquiatra, la psicóloga o psicólogo clínico, debidamente entrenados. Posteriormente, si dichos profesionales lo consideran necesario, la víctima puede ser referida para continuar su atención ambulatoria para completar una psicoterapia breve por psiquiatría o psicología en consulta externa, o puede ser derivada para atención integral en salud mental a cargo de un equipo interdisciplinario. La decisión por alguna de estas dos opciones se puede tomar una vez terminada la valoración inicial de urgencias y la primera sesión de terapia breve por especialista orientada hacia la intervención en crisis[24].
2.9.2.1 Intervención en crisis propiamente dicha
La debe realizar un médico o médica psiquiatra o, una psicóloga o psicólogo clínico debidamente entrenados en psicoterapia breve. El siguiente cuadro describe sus características principales:
Características de la primera consulta de psicoterapia breve por especialista en salud mental (médica/o psiquiatra o psicóloga/o clínico) para víctimas de violencia sexual
| Objetivo | Reducir las posibles consecuencias emocionales y sociales negativas que puedan derivarse del evento traumático a partir de la identificación y el fortalecimiento de recursos personales, familiares y sociales, y la búsqueda de soluciones factibles ante problemas específicos, mediante una intervención terapéutica especializada en salud mental, oportuna y de calidad, que hace parte integral de la atención de la urgencia médica derivada de una victimización sexual. |
| Momento en que debe realizarse | Como parte de la atención inicial de urgencias para toda víctima de violencia sexual en un contexto tranquilo y privado. |
| Duración | De 60 a 180 minutos, según necesidades de la víctima. |
| Periodicidad | La psicoterapia breve puede ser desarrollada en un formato de entre 1 y 10 sesiones, atendiendo a las necesidades de cada víctima y las posibilidades del contexto. Cuando se emplee un formato multisesiones, se recomienda iniciar con una a la semana e ir espaciando hasta máximo una al mes. |
| Profesional a cargo | Profesional de la psicología clínica o de la medicina con especialidad en psiquiatría con entrenamiento adicional específico para el manejo psicoterapéutico de víctimas de violencia sexual, ya que se trata de un procedimiento especializado que requiere conocimiento y experticia clínica. |
| Tipo de paciente | Toda persona víctima de violencia sexual perteneciente a cualquier grupo de edad, género o modalidad de victimización que esté siendo atendida por tal motivo en el marco de la atención de la urgencia médica, y que haya otorgado su consentimiento informado para la acción clínica integral en salud, incluyendo los componentes de atención en salud mental especializada. |
| Formato | Psicoterapia breve centrada en solución de problemas de tipo individual o en diada víctima-persona adulta protectora en casos de violencia sexual contra niños, niñas y adolescentes menores de 18 años, si se considera terapéutico y dicho acompañamiento es aceptado. En ningún caso la víctima y el agresor deben estar en un mismo contexto terapéutico. |
| Procedimientos a través de los cuales puede llevarse a cabo en el marco del SGSSS colombiano, según MAPIPOS | Interconsulta médica especializada de urgencias o ambulatoria por médica/o psiquiatra. Consulta de urgencias por medicina especializada-psiquiatría. Procedimiento de psicoterapia individual por psicólogo/a. Procedimiento de psicoterapia individual por psiquiatra. Traslado de pacientes para completar valoraciones y procedimientos necesarios dentro del manejo integral de la urgencia médica. Es obligatoria la atención médica especializada por profesionales de psiquiatría, psicología clínica, o psicología con entrenamiento en clínica. En casos de mujeres, adolescentes y niñas víctimas de violencia sexual en el marco del conflicto armado interno y especialmente en el contexto del desplazamiento forzado, se requiere acompañamiento por profesionales expertas en intervención psicosocial, así como para sus familiares de acuerdo con la Sentencia T-045 de 2010 de la Corte Constitucional. Igualmente, los psicofármacos que puedan ser requeridos como parte integral de la atención en salud mental. La Ley 1257 de 2008 en el artículo 19, declarado exequible por la Sentencia C-776-10 de 2010, establece que las Empresas Promotoras de Salud, tanto del régimen contributivo como del subsidiado, serán: “las encargadas de la prestación de servicios de asistencia médica, sicológica y siquiátrica a las mujeres víctimas de violencia, a sus hijos e hijas”. |
| Garantizar la habitación y alimentación de la víctima en el sitio donde se remita para intervención especializada en salud mental, incluyendo el servicio de transporte de la víctima y de sus hijos e hijas (y de un acompañante por víctima, independientemente de la edad de esta) | Ley 1257 de 2008, artículo 19, declarado exequible por la Sentencia C-776-10 de 2010: “las prestaciones de alojamiento y alimentación suministradas a la mujer víctima de violencia, hacen parte de las medidas de protección y atención propias de su derecho integral a la salud, siempre y cuando sean proporcionadas dentro de las condiciones previstas (i) en la Constitución Política; (ii) en la Ley 1257 de 2008, (iii) en el reglamento que deberá expedir el Ministerio de la Protección Social; y (iv) en esta providencia. La concesión de alojamiento y alimentación amparan el derecho a la salud de la agraviada, en cuanto procuran su estabilización física y emocional, permitiéndole gozar de un periodo de transición al cabo del cual podrá continuar con la ejecución del proyecto de vida por ella escogido”. Existe también el antecedente de amparo constitucional de estos derechos para mujeres, adolescentes, y niñas afectadas por violencia sexual en el marco del conflicto armado interno y especialmente quienes se encuentran en situación de desplazamiento forzado, en caso de que no sean hospitalizadas; con transporte para un acompañante por víctima (Sentencia de la Corte Constitucional T-045 de 2010). Relacionado con el derecho a la salud como concepto integral que ha sido explicado por la Corte, entre otras, en las Sentencias T-248 de 1998, T-414 de 1999, T-409 de 2000, T-307 de 2006 y T-508 de 2008. |
Características de la primera consulta de psicoterapia breve por especialista en salud mental (médica/o psiquiatra o psicóloga/o clínico) para víctimas de violencia sexual
| Estrategias | Contemplar múltiples niveles de evaluación e incluir a los diferentes actores familiares y sociales involucrados en los problemas derivados de la victimización sexual y en su solución. Partir de una definición de esos problemas que sea compartida por la persona consultante y que permita visualizar como viable la solución de los mismos. Enfocarse en el presente y el futuro, no en el pasado. Resaltar que la violencia sexual obedece a características del contexto cultural y social que favorecen las inequidades de poder entre las personas, principalmente por género y edad, antes que en consideraciones de índole intrapsíquica. Enfocarse más en los recursos que en los déficit. Enfocarse sobre lo posible y no sobre lo perfecto. Partir de las características particulares del caso. Tener en cuenta la etapa del ciclo de vida individual y familiar, y el contexto social en que se produjo el acto violento. Contemplar los recursos disponibles en los distintos contextos involucrados en la solución de los problemas identificados en torno a la violencia sexual y favorecer la manera de activarlos y ampliarlos. Proponer acciones directas e indirectas que sean hipotéticamente pertinentes para la solución de problemas concretos. Prever los posibles efectos positivos y negativos. Tener en cuenta que el cambio requiere reorganización, reordenamiento, y reestructuración de las representaciones rígidas e inhibitorias que impiden el afrontamiento efectivo de la realidad. Evaluar contextualmente la presencia de signos y síntomas psiquiátricos y psicológicos, así como la necesidad de tratamiento psicofarmacológico especializado. Además de la necesidad de continuar con una psicoterapia breve en formato de múltiples sesiones, o considerar la primera como la única intervención psicoterapéutica especializada requerida inmediatamente antes de remitir para continuar manejo por equipo interdisciplinario de salud mental en contexto ambulatorio u hospitalario, según necesidades de la víctima. Asegurar confidencialidad y privacidad, al igual que en el resto de la ruta de atención. |
| Fases | Se parte y se centra en el motivo de consulta. Se intenta evidenciar y entender el problema. Se facilita la descarga emocional, la expresión de sentimientos y la normalización de síntomas. Movilizar recursos y habilidades personales, familiares y sociales. Evaluación del estado mental de la víctima, recontextualizando los síntomas como reacciones esperables ante la victimización sufrida que, no obstante, pueden ser superados mediante acciones específicas. Recomendaciones y sugerencias generales. Acuerdos terapéuticos específicos. Resumen final con retroalimentación por parte de la víctima consultante. |
| Técnicas terapéuticas específicas | Para facilitar que la víctima retome la percepción de control sobre sí misma y sobre sus circunstancias, se recomienda durante la entrevista permitirle hacer elecciones, como las siguientes: Ofrecer un vaso de agua. Permitir que elija el sitio donde quiere sentarse. Indicar que en cualquier momento puede suspender la entrevista, si así lo desea. Efectuar preguntas del tipo: ¿Quiere que hablemos o le parece que ahora no es el momento? Justificar la necesidad de las preguntas a través de indicaciones como: Cuénteme todo lo que crea que yo debería saber. No tiene necesidad de compartir todo lo ocurrido. Tal vez haya cosas que le parezca que en este momento debe guardar. Respetar el ritmo impuesto a la entrevista por la víctima, mediante frases como: En cualquier momento puede interrumpir la entrevista y nos tomamos un descanso hasta que se sienta mejor. Ofrecer opciones a través de intervenciones tales como: Tal vez haya algunos temas que prefiera escribirlos, dibujarlos o expresarlos de otra manera que no sea necesariamente contárselos a alguien. Para facilitar la expresión de emociones, significados y sentidos propios otorgados a lo ocurrido: Mostrar una actitud de comprensión con el cuerpo y utilizar expresiones como: Puedo ver que…, Por lo que dices, parece que te sientes… Se debe evitar decir: lo comprendo. Dar signos de atención (afirmar con la cabeza, con la mirada, alguna anotación, alguna expresión verbal), que animen a la persona a sentirse cómoda hablando. Observar la comunicación no verbal y considerar lo que está sintiendo la persona tanto por lo que dice como por lo que no dice. Preguntar por sus necesidades, preocupaciones, ansiedades y dificultades. Formular las preguntas de manera abierta, para que faciliten la comunicación, por ejemplo: ¿Cómo ves la situación? Parafrasear los puntos principales para confirmar que se ha entendido bien y para darle la oportunidad de corregirnos y, a la vez, profundizar en lo que está diciendo: ¿Estás diciendo que no puedes soportar tanta tensión? Aceptar tranquilamente el silencio, la información angustiante y el dolor de la otra persona |
Características de la primera consulta de psicoterapia breve por especialista en salud mental (médica/o psiquiatra o psicóloga/o clínico) para víctimas de violencia sexual
| Técnicas terapéuticas específicas | el tiempo que sea necesario sin perder la calma o llenar el silencio con cualquier comentario. Tener una actitud corporal que facilite la comunicación con el cuerpo orientado hacia la persona (sin brazos o piernas cruzadas), hacia delante y acercándose a la persona. Tener contacto visual como signo de aceptación y de escucha. En ciertos momentos, no evitar el contacto físico con las manos (en el hombro o tomando las manos del otro), aunque con prudencia, ya que prematuro o a destiempo puede ser vivido como una invasión del espacio personal; al respecto también tenga en cuenta lo que socialmente se considera aceptable en el lugar (por ejemplo, en la mayor parte de los contextos colombianos suele ser comúnmente aceptado este tipo de contacto entre dos mujeres o desde una mujer hacia una niña o niño, pero no desde un hombre hacia otro hombre). Poner el foco de atención en cómo se siente y se comporta la persona respecto a lo ocurrido más que en lo ocurrido, por ejemplo, en sus emociones y percepciones en torno a los hechos (humillación, fortaleza, culpa, rabia, tristeza, entre otros) y detectar cuáles de estas emociones pudieran ser problemáticas en el futuro (por ejemplo, autoacusación o vergüenza severas). Trabajar conjuntamente para entender los hechos. Para dar apoyo emocional a las víctimas de violencia no se necesita saber la “verdad”, ni conocer detalles de lo ocurrido. Para resignificar los sentidos y significados otorgados por la víctima a lo ocurrido, de modo que la adaptación y solución de problemas resulte más fácil, se requiere: Ayudar a construir un marco comprensivo que ubique la agresión sexual en un contexto relacional enmarcado por estructuras de poder hegemónicas que pusieron en desbalance de poder a la víctima con relación al victimario, promoviendo la victimización sexual. Emplear técnicas de connotación positiva que sean sensibles a la condición de víctima de la consultante. Emplear técnicas de ubicación en un futuro en el cual ya se hayan superado los efectos de la victimización. Resignificar los signos y síntomas mentales encontrados, así como los tratamientos psicofarmacológicos cuando sean requeridos como una parte más de las estrategias de afrontamiento desplegadas, en el marco de otras desarrolladas por la misma víctima y su grupo de apoyo primario. Para técnicas terapéuticas mínimas aplicables a niños, niñas y adolescentes: ver los lineamientos para la atención terapéutica a víctimas de violencia sexual del Consejo Distrital para la Atención Terapéutica a Víctimas de Violencia Intrafamiliar y Violencia y Explotación Sexual, Bogotá, año 2004, págs. 48-62. Disponible en: http://190.25.230.149:8080/dspace/bitstream/123456789/1251/1/LINEAMIENTOS%20para%20la%20atencion.pdf |
| Acciones y actitudes NO terapéuticas que debe EVITAR durante la consulta | No se debe: Decir le entiendo perfectamente o imagino por lo que está pasado, porque aparte de inadecuado, es falso. Pensar por adelantado lo que va a decir en la intervención o aplicar rígidamente programaciones preestablecidas independientemente de las necesidades percibidas en la víctima en el contexto de la sesión. Ignorar, restar importancia o negar los sentimientos de la otra persona. Fingir que se ha comprendido, cuando no es así. Cambiar del tema que resulta importante para la persona por incomodidad personal. Aconsejar con frases como: creo que deberías… ¿Cómo es que no…?. Intentar tranquilizar forzosamente, tratar de animar, consolar o quitarle importancia al asunto con frases como: anímese ¡no es para tanto! Juzgar o criticar lo que la persona hizo durante la agresión o después de ella. Instruir con frases como: esto puede ser una experiencia interesante si…. Hostigar con preguntas sobre detalles de la experiencia o corregir, con frases como: ¿Cuándo empezó todo? No, esto no fue así. |
| Disposición final de la víctima de violencia sexual | De acuerdo con las características de la víctima, su disposición y posibilidad de acudir a una psicoterapia, y las características del profesional que atiende y del contexto de ayuda en que actúa, al finalizar la primera sesión de psicoterapia breve podrá disponerse que: -- Esta sea la única sesión que se realizará, remitiendo desde allí a la víctima para continuar con una atención interdisciplinaria por parte del equipo de salud mental, en contexto ambulatorio y hospitalario, acorde con las necesidades de la persona y las características de la ayuda disponible. -- Esta sea la primera de una serie de hasta 10 sesiones, de acuerdo con el formato de psicoterapia breve individual centrada en solución de problemas, luego de la cual se podrá referir o no la persona a continuar atención interdisciplinaria por equipo de salud mental en formato ambulatorio u hospitalario, como se describió antes. -- Que se detecte la necesidad de iniciar algún tipo de farmacoterapia específica por presencia de una psicopatología instaurada de la cual se conoce que el pronóstico mejora a partir de un abordaje bimodal combinando psicoterapia más farmacoterapia específica. Si el profesional que conduce la consulta inicial de psicoterapia breve es psiquiatra, deberá iniciar de inmediato la medicación necesaria, explicando su uso como un elemento más dentro de las estrategias de afrontamiento indicadas. Si se trata de una psicóloga o psicólogo clínico, deberá efectuar la misma resignificación de la farmacoterapia, derivando para continuar manejo conjunto o exclusivo por médico o médica psiquiatra, de acuerdo con las circunstancias que rodean a cada caso. |
Características de la primera consulta de psicoterapia breve por especialista en salud mental (médica/o psiquiatra o psicóloga/o clínico) para víctimas de violencia sexual
Construido a partir de las siguientes fuentes: Lipchik, Eve (2004) “Terapia Breve Centrada en la Solución”. Buenos Aires, Amorrortu, p. 320. Zeig, J (2004) “Terapia Breve. Mitos, metas y metáforas”, Buenos Aires, Amorrortu, p. 552. Talmon, M (1990) “Single Session Therapy. Maximizing the effect of the first and often only therapeutic encounter”, San Francisco. Jossey – Bass Inc, p. 146. Médicos Sin Fronteras – España (2010) Protocolo de consulta única y consejería en salud mental. MSF – OCBA, Colombia, p. 18. Equipo de Salud Mental Hospital del Sur E.S.E. (2003) “Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual”, p. 56. Velásquez, Susana (2003) “Violencias Cotidianas, violencias de género. Escuchar, comprender, ayudar”. Barcelona. Ed. Paidós. P. 334.
2.9.2.2 Derivación a intervención terapéutica por equipo interdisciplinario en salud mental o a continuación de psicoterapia breve por psiquiatra o psicóloga/o
Una vez terminada la primera consulta por psicoterapia breve realizada dentro del contexto de la atención médica de urgencia para la víctima de violencia sexual, la médica o el médico psiquiatra, la psicóloga o psicólogo clínico deben decidir si la víctima requiere ser derivada a la consulta externa para continuar un proceso de psicoterapia breve por psiquiatría o psicología clínica, o si más bien amerita que se le remita directamente para atención integral en salud a cargo de un equipo interdisciplinario de salud mental, en un contexto ambulatorio u hospitalario. Ver sobre obligatoriedad de contar con sistemas de referencia y contrarreferencia apropiados para las mujeres, niñas y adolescentes víctimas de violencia sexual, según Ley 1257 de 2008 (artículo 19, declarado exequible por la Sentencia C-776-10 de 2010).
Los componentes y recomendaciones para la atención en salud mental de las víctimas de violencia sexual en el mediano y el largo plazo pueden ser revisados en el Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual, Capítulo 6.
2.10 Paso 10. Planee los seguimientos clínicos requeridos por la víctima
La médica o el médico general que atiende la consulta inicial de urgencia con una víctima de violencia sexual debe dejar debidamente programados todos los seguimientos que se requieren e informar sobre su importancia a la persona, y a su familia, cuando sea el caso.
Es importante tener en cuenta el consentimiento previo de las víctimas adultas para hacer su búsqueda activa en caso de que no se presenten a los seguimientos. Este consentimiento o desistimiento informado debe quedar establecido en el contacto inicial, y registrado en la historia clínica. En los niños, niñas y adolescentes, es obligatoria la búsqueda activa ante pérdida del caso en los seguimientos.
Se tiene previsto que a cada víctima de violencia sexual le sean realizados un total de cinco consultas de control luego de efectuada la atención inicial de urgencia, con la siguiente periodicidad: a las dos semanas, cuatro semanas, tres meses, seis meses y doce meses.
Cada uno de esos controles cumple con unos objetivos muy específicos que deben ser comunicados a la persona desde la primera atención efectuada por el sector salud, junto con las fechas programadas para realizarlos.
El médico o médica de urgencias que atiende la consulta inicial de la víctima de violencia sexual es el responsable tanto de programar los seguimientos ambulatorios, como de efectuar durante la atención de urgencias el seguimiento a la realización de todos los paraclínicos, procedimientos, tratamientos e interconsultas que sean solicitadas a la víctima de violencia sexual como parte de esa atención urgente.
2.11 Paso 11. Derive hacia otros profesionales de la salud requeridos para asegurar la atención integral de las víctimas de violencia sexual
La atención integral en salud de una víctima de violencia sexual puede requerir el concurso de otros profesionales sanitarios adicionales a los mencionados hasta ahora por este protocolo, hacia quienes debe ser remitida la víctima en virtud de sus necesidades clínicas[25].
De manera rutinaria debe contemplarse, como mínimo, la remisión a los siguientes profesionales:
1. Profesionales sanitarios o de las ciencias sociales debidamente entrenados en atención de la víctima de violencia sexual que solicita una IVE.
2. Profesionales sanitarios debidamente entrenados en efectuar consejería pre y post test de VIH-SIDA.
3. Profesionales especializados en salud mental (psiquiatras y psicólogas/os clínicos) expertos en psicoterapia breve con víctimas de violencia sexual, así como equipos interdisciplinarios especializados en salud mental que brinden otro tipo de atención integral requerida con posterioridad a la psicoterapia breve.
4. Otros médicos y médicas especialistas que se requieren para la atención integral de lesiones o condiciones clínicas que sean documentadas durante la valoración de la víctima.
2.12 Paso 12. Derive hacia otros sectores involucrados en la atención inicial del caso de violencia sexual
Si el caso es identificado en primera instancia por el sector salud, es decir, ante la revelación directa o la detección de casos de violencia sexual, este sector debe activar inmediatamente al sector protección, si se trata de una víctima menor de 18 años de edad en cabeza del Defensor de Familia del ICBF, y si se trata de una víctima mujer adulta debe activar la ruta de protección de la Comisaría de Familia, con el fin de dar inicio al proceso de restablecimiento de derechos y que se tomen las medidas de protección integral a las que tienen derecho las víctimas de violencia sexual.
De manera simultánea, el sector Salud debe activar el sector Justicia, preferiblemente Fiscalía, Policía Judicial – Sijín, Dijín, CTI o, en su defecto, informar a la Policía Nacional – estaciones de policía, líneas de denuncia, entre otras, de acuerdo con los procedimientos para la activación de la ruta intersectorial establecidos en el Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual. La responsabilidad sobre la activación de las rutas de protección y justicia debe darse de manera simultánea y asegurar que estos sectores dan continuidad al proceso de restablecimiento de los derechos vulnerados a las víctimas de acuerdo con su competencia[26] (ver sección normativa, resumen de modelos de gestión de la Fiscalía General de la Nación, y listado de contactos de la Fiscalía en el país, incluidos en las ayudas didácticas contenidas en CD/USB que complementa este protocolo).
En casos excepcionales, cuando por razones de seguridad las derivaciones a justicia o protección pongan en peligro la posibilidad de prestar los servicios sanitarios debidos, o arriesguen la salud y la vida de la víctima o los prestadores de salud, por ejemplo, cuando se atiende a víctimas en contextos fuertemente afectados por el conflicto armado interno, el personal sanitario puede cumplir con el deber de informar a las autoridades administrativas o judiciales competentes sobre los casos sin necesidad de efectuar denuncias formales, mediante el reporte anónimo efectuado a las sedes centrales del ICBF o la Fiscalía en Bogotá, en donde se indique el tipo de victimización encontrada, el lugar de ocurrencia, y datos generales sobre la víctima (por ejemplo, edad y sexo), de modo que nadie quede expuesto a nuevas victimizaciones.
De otra parte el caso puede ser recepcionado inicialmente por el sector Justicia (Fiscalía, Policía Nacional o Comisarías de Familia), quienes deberán remitir al sector salud preferiblemente al servicio de urgencias, para que se presten los servicios de atención integral.
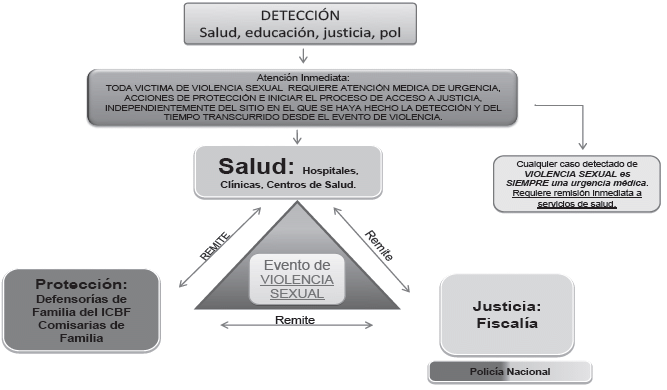
2.12.1 Sobre el rol diferencial de psicólogas y psicólogos pertenecientes a diversos sectores implicados en la atención integral de la víctima de violencia sexual
Es necesario hacer las claridades pertinentes frente a los roles de psicólogas y psicólogos en los diferentes campos en que se deben desempeñar acorde con las competencias institucionales de los distintos sectores (protección, salud y justicia) que intervienen en el abordaje integral de la violencia sexual.
Las psicólogas y los psicólogos forenses o jurídicos, encargados a solicitud de la autoridad competente de la presentación del testimonio de las víctimas a través del la entrevista forense, tienen como campos de acción al Instituto de Medicina Legal, la Policía Judicial y los CAIVAS y en ausencia de estos últimos en el ICBF y en las Comisarías de Familia.
Profesionales en psicología clínica son las personas encargadas de brindar psicoterapia a las víctimas, razón por la cual su campo de acción está en los contextos clínicos establecidos por el Sistema General de Seguridad Social en Salud, incluyendo fundaciones o asociaciones expertas, así como organizaciones y misiones humanitarias expertas.
Las psicólogas y los psicólogos sociales realizan acciones de salud pública en salud mental y valoración psicosocial a las víctimas y sus familias, verificación de derechos, y pueden brindar primeros auxilios emocionales, así como efectuar identificación de recursos individuales y de la red familiar y social, referencia a servicios especializados y seguimiento al restablecimiento de derechos. Su campo de acción está en el sector de protección del ICBF, Comisarías de Familia, Centros de Atención y programas de salud pública, entre otras.
Cualquiera de estos profesionales con los perfiles mencionados anteriormente puede ser llamado a juicio para dar su concepto sobre la atención y las conclusiones de la atención que llevó a cabo con la víctima, hablando desde su experticia. Así mientras un profesional del campo social puede declarar sobre los hallazgos de su valoración psicosocial, el clínico puede aportar al juicio el estado de afectación en el que encontró a la víctima a través de su tratamiento terapéutico y el forense sobre las características del testimonio rendido por la víctima en el marco de una entrevista forense (protocolo SATAC).
Ninguno de estos profesionales debe negarse a asistir a un juicio, pues siempre y cuando declare sobre lo que conoce desde su perfil profesional, puede estar aportando elementos valiosos al juez para determinar que la mujer, la niña, el niño o adolescente es una víctima de violencia sexual. Es decir, su declaración debe estar basada en su área de experticia (social, clínica o forense) y no debe contestar preguntas sobre la culpabilidad del acusado o la veracidad del testimonio de la víctima.
2.13 Paso 13. Efectúe los procedimientos de vigilancia en salud pública de la violencia sexual que correspondan
Actualmente el Ministerio de Salud y Protección Social y el Instituto Nacional de Salud, en conjunto con la Alta Consejería Presidencial para la Equidad de la Mujer y otras instancias públicas del orden nacional, se encuentran en proceso de diseño, pilotaje e implementación de una serie de estrategias para la vigilancia en salud pública de la violencia sexual y otras formas de violencias basadas en género.
Algunas de las estrategias en desarrollo son: un sistema de vigilancia epidemiológica unificado para el país, ligado al Sivigila, que incorpore y amplifique las experiencias exitosas ya en funcionamiento en diversas regiones del país y un observatorio nacional de violencias basadas en género, en el cual la violencia sexual tendrá un lugar central. En apoyo de estos desarrollos, desde la atención clínica integral de las víctimas de violencia sexual, el personal sanitario a cargo debe realizar las siguientes acciones:
2.13.1 Adopción y diligenciamiento completo de la Historia Clínica Única para víctimas de violencia sexual que se encuentra en la USB/CD complementarios de este protocolo
La Historia Clínica Única recoge de manera unificada las variables necesarias para el seguimiento clínico y epidemiológico de cada caso de violencia sexual detectado por el sector salud. En un futuro próximo podría reemplazar a las fichas de vigilancia epidemiológica sobre el tema, servirá para el desarrollo de estrategias de vigilancia epidemiológica basadas en encuestas epidemiológicas nacionales, y podrá nutrir la información de las estrategias tipo observatorio.
2.13.2 Registro en los RIPS, de los códigos específicos de violencia sexual en el campo correspondiente a diagnóstico principal
Realizando este registro, las diferentes formas de violencia sexual serán visibles para los sistemas de información en salud que en la actualidad funcionan desde el Ministerio de Salud y Protección Social, y se tiene previsto que alimentarán el observatorio de violencias basadas en género, que se encuentra en diseño. También se deben completar los demás campos del Registro Individual de Prestación del Servicio de modo que el caso quede adecuadamente caracterizado.
Una vez registrado como diagnóstico principal aquel que mejor describa el tipo de victimización sexual sufrida según los listados CIE – 10 presentados en el Paso 4 del presente protocolo (por ejemplo, anotando en el campo de diagnóstico principal el código Y05.0 para un caso de “agresión sexual con fuerza corporal, en otro lugar no especificado”), recuerde caracterizar tanto el contexto de ocurrencia de la victimización sexual empleando los campos correspondientes a diagnóstico relacionado (por ejemplo, registrando en el primer campo de diagnóstico relacionado el código Z65.5 “Problemas relacionados con la exposición a desastre, guerra u otras hostilidades”, si esa agresión sexual ocurrió en el marco del conflicto armado interno o el código Y07.0 si ocurrió en el marco intrafamiliar mediante la agresión del esposo hacia la esposa o el código Y07.1 si se trató de una victimización sexual intrafamiliar de la hija por el padre, entre otros posible), como indicando otros diagnósticos clínicos asociados al principal de violencia sexual en los restantes campos de diagnóstico relacionado[27].
Diligencie en los RIPS el correspondiente código de “lesiones por causa externa”
2.13.3 Reporte del caso en las fichas de vigilancia epidemiológica actualmente vigentes en cada ente territorial
Las estrategias de vigilancia epidemiológica de la violencia sexual que ya se encuentran en funcionamiento en muchos de los departamentos y distritos del país deben continuar su marcha en el marco de los procesos de unificación nacional que han sido emprendidos.
2.13.4 Atención y participación en las experiencias piloto y nuevos lineamientos nacionales que se construyan en el tema
A partir de febrero de 2012 se espera que entre en funcionamiento para el nivel nacional el protocolo y la ficha para la vigilancia epidemiológica de las violencias, incluida la violencia sexual, de manera integrada con los demás eventos de interés en salud pública del Sivigila.
2.14 Paso 14. Realice los seguimientos rutinarios que requiere una víctima de violencia sexual atendida por el sector salud
Es necesario delegar en un profesional de la medicina general el seguimiento ambulatorio de todos los casos de violencia sexual que se atiendan en la institución sanitaria, de modo que sea este el responsable de establecer una continuidad funcional entre la atención inicial de urgencias, las acciones por medicina general requeridas en dichos seguimientos y los procedimientos, intervenciones e interconsultas especializadas que requiera la víctima para la estabilización de su salud en el corto, mediano y largo plazo[28].
La garantía de una atención integral en salud y del adecuado restablecimiento de derechos, recae en gran parte en la calidad y continuidad del seguimiento ambulatorio. Es necesario seguir tanto los casos que asisten a los controles programados como aquellos casos de inasistencia a consultas o procedimientos e intervenciones indicados.
Para los casos de inasistencia o de pérdida de pacientes en el transcurso del proceso de seguimiento, la médica o el médico general encargado del seguimiento de casos, pedirá el apoyo de profesionales de trabajo social o personal de enfermería con competencias en el seguimiento domiciliario y telefónico en eventos prioritarios para la salud pública.
Las entidades de salud que atienden a las víctimas de violencia sexual deben implementar los formatos de seguimiento clínico, según lo indicado en las ayudas didácticas contenidas en el CD/USB que complementan este protocolo. Además, deberán implementar y diligenciar libros o sistemas de registro para consolidar la totalidad de los casos de violencia sexual que sean atendidos y que tengan seguimiento.
La comunicación entre la médica o médico general a cargo del seguimiento y los demás profesionales de la salud que atienden el caso (profesionales de psicología, psiquiatría, enfermería o trabajo social, entre otros), se realizará por medio de los formatos y procedimientos estandarizados de referencia y contrarreferencia, acorde con las normas vigentes para habilitación de IPS y EPS.
2.15 Paso 15. Efectúe un adecuado cierre de caso
El médico o médica general que se encuentre a cargo de la atención inicial de urgencias o del seguimiento ambulatorio del caso de violencia sexual atendido por el sector salud es el responsable del efectuar el cierre de caso. Un adecuado cierre de caso permite contar con una evaluación sintética sobre la caracterización del mismo, el manejo dado y los pronósticos obtenidos (apóyese en las ayudas didácticas contenidas en el CD/USB que complementan este Protocolo y en los Capítulos I, II y III del Modelo de Atención Integral para Víctimas de Violencia Sexual).
Algunos aspectos fundamentales durante el cierre adecuado de caso incluyen:
a) Educación de la víctima en cuanto a sus derechos información a la víctima sobre promoción de la salud sexual y reproductiva y prevención de futuras victimizaciones sexuales con base en condiciones de vulnerabilidad detectadas. Verificación de que han sido comprendidas por la víctima y sus acompañantes todas las indicaciones terapéuticas, así como la información sobre las rutas de atención integral a seguir, una vez abandonado el consultorio;
b) Asesoramiento integral sobre derechos sexuales y reproductivos, incluyendo prevención de embarazos.
3. SINOPSIS DEL PROCESO EN LA ATENCIÓN DE LA VIOLENCIA SEXUAL POR EL SECTOR SALUD
| En las primeras 72 horas después de ocurrido el evento | Entre 72 horas y 5 días después de ocurrido el evento | Después de 5 días de ocurrido el evento | ||
| ASALTO SEXUAL | DETECCION | -- DIAGNÓSTICO | -- DIAGNÓSTICO | DIAGNÓSTICO |
| SALUD MENTAL | Primeros auxilios mentales y manejo de situaciones que comprometen la vida. Intervención terapéutica especializada en salud mental en urgencias. Remisión posterior para continuar manejo especializado por salud mental en el mediano y largo plazo. | Primeros auxilios mentales y manejo de situaciones que comprometen la vida. Intervención terapéutica especializada en salud mental en urgencias. Remisión posterior para continuar manejo especializado por salud mental en el mediano y largo plazo. | Primeros auxilios mentales y manejo de situaciones que comprometen la vida. Intervención terapéutica especializada en salud mental en urgencias. Remisión posterior para continuar manejo especializado por salud mental en el mediano y largo plazo. | |
| PREVENCIÓN DE ITS Y VIH | Asesoría para prueba de VIH (prueba rápida de anticuerpos). – Profilaxis post-exposición ITS-VIH antes de 72 horas a partir de la exposición. | Asesoría para prueba de VIH (prueba rápida de anticuerpos). – Realizar confirmación diagnóstica. – Iniciar manejo integral según resultado. – Prueba de ITS. – Realizar confirmación diagnóstica. – Iniciar manejo integral según resultado. | Asesoría para prueba de VIH (prueba rápida de anticuerpos). – Realizar confirmación diagnóstica. – Iniciar manejo integral según resultado. – Prueba de ITS. – Realizar confirmación diagnóstica. -Iniciar manejo integral según resultado. | |
| PREVENCIÓN Y MANEJO DE EMBARAZO POR CAUSA DE VIOL. SEXUAL | Anticoncepción de emergencia antes de 72 horas (a partir del momento del evento de violencia sexual). -- Información sobre derecho a IVE en caso de embarazo producto de la violencia sexual. | Prueba de embarazo. -Anticoncepción de emergencia usando DIU (según criterio médico). -- Información sobre derecho a IVE en caso de embarazo producto de la violencia sexual. | -Prueba de embarazo. - Información sobre derecho a IVE en caso de embarazo producto de la violencia sexual. -En caso positivo: verificar denuncia. Si aún no se ha hecho, gestionarla a través de la institución y brindar asesoría para IVE. La ausencia de denuncia no debe demorar la realización de IVE fuera de los plazos reglamentados constitucionalmente (El acceso a IVE debe ser INMEDIATO una vez lo solicite la paciente, en los casos de violencia sexual). -Si la paciente define IVE: garantizar procedimiento e iniciar acompañamiento en salud mental. -Si la paciente define continuar con el embarazo, remitir a controles prenatales e iniciar acompañamiento en salud mental | |
| EXÁMENES MÉDICO-LEGALES | Toma de muestras forenses para delito sexual (articulación con INML y CF del municipio). Seguir protocolo del INML y CF. | No se toman las muestras forenses, estas se realizarán por Medicina Legal previo reporte a sector justicia. | No se toman las muestras forenses, estas se realizarán por Medicina Legal previo reporte a sector justicia. | |
| INTERSECTORIALIDAD | Activación de procesos de protección y acceso a justicia. | Activación de procesos de protección y acceso a justicia. | Activación de procesos de protección y acceso a justicia. | |
| OTRAS ACCIONES EN SALUD | -Otras acciones en salud que requiera el caso. -Orientación a la víctima y su familia sobre los procesos a seguir. | -Otras acciones en salud que requiera el caso. -Orientación a la víctima y su familia sobre los procesos a seguir. | -Otras acciones en salud que requiera el caso. -Orientación a la víctima y su familia sobre los procesos a seguir. | |
| ABUSO SEXUAL | DETECCIÓN | En identificación temprana, cuando se detecta que el abuso está comenzando y no han pasado más de 72 horas o, cuando pese a ser crónico, se identifica un último contacto sexual en las últimas 72 horas antes de la consulta, se debe proceder según las indicaciones de asalto sexual | Diagnóstico | |
| SALUD MENTAL | Primeros auxilios emocionales y manejo de situaciones que comprometen la vida. Intervención terapéutica especializada por salud mental en el contexto de la urgencia. Posterior remisión para continuar manejo especializado en salud mental, en el mediano y el largo plazo. | |||
| DETECCIÓN Y TTO DE ITS Y VIH | -Asesoría para prueba de VIH (prueba rápida de anticuerpos). -Realizar confirmación diagnóstica. -Iniciar manejo integral según resultado. | |||
| -Prueba de ITS. -Realizar confirmación diagnóstica. -Iniciar manejo integral según resultado. | ||||
| PREVENCIÓN Y MANEJO DE EMBARAZO POR CAUSA DE VIOL. SEXUAL | -Prueba de embarazo. -En caso positivo: verificar denuncia. Si aún no se ha hecho, gestionarla a través de la institución y brindar asesoría para IVE. -Si la paciente define IVE: garantizar procedimiento e iniciar acompañamiento en salud mental. -Si la paciente define continuar con el embarazo, remitir a controles prenatales e iniciar acompañamiento en salud mental. | |||
| EXÁMENES MÉDICO-LEGALES | No se toman las muestras forenses, estas se realizarán por Medicina Legal, previo reporte al sector justicia. | |||
| INTERSECTORIALIDAD | Activación de procesos de protección y acceso a justicia. | |||
| OTRAS ACCIONES EN SALUD | -Otras acciones en salud que requiera el caso. -Orientación a la víctima y su familia sobre los procesos a seguir. | |||
| EXPLOTACIÓN SEXUAL COMERCIAL NNA | Cuando se identifica el caso de ESCNNA y se detecta que el último evento de contacto sexual ha ocurrido en las últimas 72 horas antes de la consulta, se debe proceder según las indicaciones de asalto sexual. | Diagnóstico: recordar que la ESCNNA consiste en el abuso sexual cometido contra una persona menor de 18 años, en el que a la víctima o a un tercero se le ofrece pagar o se le paga en dinero o en especie. La víctima es tratada como mercancía u objeto, siendo vendida y comprada por parte de adultos-as Se procede según lo indicado en abuso sexual. | ||
| OTROS TIPOS DE VIOLENCIA SEXUAL (Trata de Personas Adultas, Sexo transaccional en poblaciones vulnerables, etc.). | Tomando en cuenta todas las áreas de intervención por el sector salud contempladas en los casos anteriores, se deben brindar aquellos procedimientos de cada área que la víctima amerite, en virtud de la condición clínica secundaria al tipo de violencia sexual sufrido. En aquellos tipos de violencia para los cuales están descritos protocolos específicos por otros sectores, aplicar también los componentes correspondientes al sector salud | |||
4. SINOPSIS DEL PROCESO DE SEGUIMIENTO DE LA VÍCTIMA DE VIOLENCIA SEXUAL POR EL SECTOR SALUD
Seguimiento a las 2 semanas
– 15 días después de la primera consulta se hace seguimiento.
– Se debe solicitar prueba subunidad beta gonadotropina coriónica.
Si es positivo: se remite a asesoría para IVE.
Si la paciente define IVE: garantizar procedimiento e iniciar acompañamiento en salud mental.
Si la paciente define continuar con el embarazo, remitir a controles prenatales e iniciar acompañamiento en salud mental.
– Revision de resultados de ITS. Se deben solicitar pruebas confirmatorias e iniciar tratamiento en caso que no se haya inciado.
– Se evaluará su evolución mental, social y familiar.
– Se verificará la necesidad de tratamiento especializado.
Seguimiento a las 4 semanas
– Seguimiento a la ruta de atención, a procesos y procedimientos recibidos y a otros diagnósticos asociados.
– Se evaluará también su evolución mental, social y familiar.
– Se verificará la necesidad de tratamiento especializado.
Seguimiento a los 3 meses
– Seguimiento diagnóstico para VIH, prueba confirmatoria y asesoría en VIH.
– Se evaluará también su evolución mental, social y familiar.
– Se verificará la necesidad de tratamiento especializado.
Seguimiento a los 6 meses y seguimiento a los 12 meses
– Seguimiento diagnóstico para VIH, prueba confirmatoria y asesoría en VIH.
– Se evaluará también su evolución mental, social y familiar.
– Se verificará la necesidad de tratamiento especializado.
BIBLIOGRAFÍA
Consejo Distrital para la atención terapéutica a víctimas de violencia sexual (2004) “Lineamientos para la atención terapéutica a víctimas de violencia sexual”. Alcaldía Mayor de Bogotá – Fondo de Población de las Naciones Unidas, Bogotá. 62 p.
Del Río González, E (s.f). El acoso sexual como conducta delictiva en Colombia. Disponible en: https://docs.google.com/Doc?id=dc2skt32_18fbbwh7dv&pli=1 Citado de: 26/11/11.
Hospital del Sur E.S.E. (2003) “Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual”, Bogotá. p. 56.
Instituto de Medicina Legal y Ciencias Forenses (2009) Reglamento técnico para el abordaje forense integral en la investigación del delito sexual. Versión 3. 172 p.
ICITAP (2008) Curso de entrevistas forenses a niños y su preparación para el juicio, Protocolo SATAC (RATAC, Finding Words), Colombia.
Lipchik, E (2004) “Terapia Breve Centrada en la Solución”. Buenos Aires, Amorrortu, p. 320.
Médicos Sin Fronteras – España (2010) Protocolo de consulta única y consejería en salud mental. MSF – OCBA, Colombia, p. 18.
Ministerio de la Protección Social República de Colombia – Fondo de Población de las Naciones Unidas (2011) “Modelo de Atención Integral en Salud para Víctimas de Violencia Sexual”. 374 p.
Organización Panamericana de la Salud y Organización Mundial de la Salud (2003) Informe Mundial sobre la violencia y la salud. Washington.
OXFAM (2010) Encuesta de violencia sexual contra las mujeres en el marco del conflicto armado. Colombia. 30 p.
PAHO/WHO (2002) Serie Género y Salud Pública, Violencia Sexual basada en Género y Salud, Programa Mujer, Salud y Desarrollo.
Piñeros, S (2010) “El niño agresivo”. 20 p.
Secretaría Distrital de Salud de Bogotá (2008) “Protocolo para el abordaje Integral de la Violencia Sexual desde el Sector Salud”. Bogotá. Convenio Secretaría Distrital de Salud y Fondo de Población de Naciones Unidas (UNFPA). 138 p.
Talmon, M (1990) “Single Session Therapy. Maximizing the effect of the first and often only therapeutic encounter”, San Francisco. Jossey – Bass Inc, p. 146.
World Health Organization/ United Nations High Commisioner for Refugees (2004). “Clinical management of rape survivors. Developing protocols for use with refugees and internally displaced persons”. 76 p.
Velásquez, S (2003) “Violencias Cotidianas, violencias de género. Escuchar, comprender, ayudar”. Barcelona. Ed. Paidós. P. 334.
Zeig, J (2004) “Terapia Breve. Mitos, metas y metáforas”, Buenos Aires, Amorrortu, p.
* * *
| 1 | Instituto Nacional de Medicina Legal y Ciencias Forenses. Forensis 2010. Datos para la vida. Bogotá. P. 166. |
| 2 | Ibídem, p. 371. |
| 3 | Ibídem, p. 386. |
| 4 | OXFAM (2010). “Primera Encuesta de Prevalencia Violencia Sexual en Contra de las Mujeres en el Contexto del Conflicto Armado Colombiano. Colombia 2001-2009”. Campaña Violaciones y otras Violencias. Saquen Mi Cuerpo de la Guerra, p. 30. |
| 5 | Mujeres habitantes de municipios colombianos con presencia de fuerza pública, guerrilla, paramilitares u otros actores armados, ubicados en 11 departamentos colombianos (Antioquia, Nariño, Caldas, Valle, Putumayo, Huila, Caquetá, Córdoba, Magdalena, Meta, y Cundinamarca). |
| 6 | Fundación Plan, Fundación Restrepo Barco y Fundación Renacer (2005). Escenarios de la Infamia. Explotación sexual comercial de niños, niñas y adolescentes. Bogotá, p .4. |
| 7 | UNICEF (2002). |
| 8 | Organización Internacional de las Migraciones (2006). “Dimensiones de la trata de personas en Colombia”. Bogotá. OIM. 52 p. Disponible en: http://white.oit.org.pe/ipec/documentos/oim_trata_col.pdf |
| 9 | Organización Panamericana de la Salud y Organización Mundial de la Salud (2003). Informe mundial sobre la violencia y la salud. Washington. |
| 10 | PAHO/WHO (2002). Serie género y salud pública, violencia sexual basada en género y salud. Programa Mujer, Salud y Desarrollo. |
| 11 | Corte Suprema de Justicia Sala de Casación Penal, Magistrado Ponente José Leonidas Bustos Martinez. No. 29308 de 13 de mayo de 2009. |
| 12 | Corte Suprema de Justicia Sala de Casación Penal. Magistrado Ponente Alfredo Gómez Quintero. Proceso número 24955 del 27 de julio de 2006. |
| 13 | Sentencia C-1095 de 2003. Magistrado Ponente: Marco Gerardo Monroy Cabra. |
| 14 | Ibíd. |
| 15 | Ministerio de la Protección Social y Fondo de Población de las Naciones Unidas (2010). Modelo de atención integral en salud para víctimas de violencia sexual. |
| 16 | Op. cit. MPS y UNFPA (2010). |
| 17 | World Health Organization/United Nations High Commisioner for Refugees (2004). “Clinical management of rape survivors. Developing protocols for use with refugees and internally displaced persons” 76 p., Citado por: MPS y UNFPA. |
| 18 | Alcaldía Mayor de Bogotá – Fondo de Población de las Naciones Unidas, Consejo Distrital para la Atención Terapéutica a Víctimas de Violencia Sexual (2004) “Lineamientos para la Atención Terapéutica a Víctimas de Violencia Sexual, Bogotá. 62P. |
| 19 | Disponible en: http://www.medicinalegal.gov.co/index.php?option=com_content&view=article&id= 139:guias-y- reglamentos&catid=12:normatividad&Itemid=148 |
| 20 | Op. Cit. MPS y UNFPA. 2010. |
| 21 | Op. Cit. MPS y UNFPA. 2010. |
| 22 | Op. Cit. MPS y UNFPA. 2010. |
| 23 | Op. Cit. MPS y UNFPA. 2010. |
| 24 | Op. Cit. MPS y UNFPA. 2010. |
| 25 | Op. Cit. MPS y UNFPA 2010. |
| 26 | OP |
| 27 | Op. Cit. MPS Y UNFPA. 2010. |
| 28 | Op. Cit. MPS y UNFPA. 2010. |





