 BUSCAR
BUSCAR
 ÍNDICE
ÍNDICE
CIRCULAR EXTERNA 8 DE 2018
septiembre 14)
Diario Oficial No. 50.721 de 19 de septiembre de 2018
SUPERINTENDENTE NACIONAL DE SALUD
| Para: | Entidades administradoras de planes de beneficios, instituciones prestadoras de servicios de salud y entidades territoriales |
De: | Superintendente Nacional de Salud |
| Asunto: | Por la cual se hacen adiciones, eliminaciones y modificaciones a la Circular 047 de 2007 |
| Fecha: | Septiembre 14 de 2018 |
El artículo 48 de la Constitución Política establece que la seguridad social es un servicio público de carácter obligatorio que se prestará por entidades públicas o privadas bajo la dirección, coordinación y control del Estado en sujeción a los principios de eficiencia, universalidad y solidaridad y que se garantiza a todos los habitantes como un derecho irrenunciable.
La Ley Estatutaria 1751 de 2015 regula el derecho fundamental a la salud, consagrándolo como un derecho autónomo e irrenunciable en sus dimensiones individual y colectiva, que comprende el acceso a los servicios de salud de manera oportuna, eficaz y con calidad y que de conformidad con el artículo 49 de la Constitución Política, su prestación como servicio público esencial obligatorio se ejecuta bajo la indelegable dirección, supervisión, organización, regulación, coordinación y control del Estado. Así mismo, la precitada Ley establece como obligación del Estado ejercer una adecuada inspección, vigilancia y control mediante un órgano o las entidades especializadas que se determinen para el efecto.
El artículo 154 de la Ley 100 de 1993 prevé la intervención del Estado en el servicio público de seguridad social en salud con el fin de desarrollar las responsabilidades de dirección, coordinación, vigilancia y control de la seguridad social en salud y de la reglamentación de la prestación de los servicios de salud.
De conformidad con los artículos 180 y 230 de la Ley 100 de 1993, corresponde a la Superintendencia Nacional de Salud autorizar como Entidades Promotoras de Salud (EPS) a las entidades de naturaleza pública, privada o mixta que cumplan los requisitos establecidos para el efecto, y ejercer las funciones de inspección, vigilancia y control de las mismas, cualquiera sea su naturaleza jurídica, así como revocar o suspender el certificado de autorización otorgado, a petición de la entidad vigilada o mediante providencia debidamente motivada, entre otros, por incumplimiento de los requisitos establecidos para el otorgamiento de la autorización.
Sobre la base de este marco legal, el Gobierno nacional expidió el Decreto 780 de 2016 Único del Sector Salud y Protección Social, cuyo artículo 2.5.5.1.8 establece la potestad, en cabeza de la Superintendencia Nacional de Salud, de revocar parcialmente la habilitación de las Entidades Promotoras de Salud de ambos regímenes.
De modo reciente, el Decreto 682 de 2018 que modificó el Decreto 780 de 2016 en sus artículos 2.5.2.3.5.1., 2.5.2.3.5.3 y 2.5.2.3.5.4, estableció las condiciones para la revocatoria de la autorización de funcionamiento (total y parcial) de las Entidades Promotoras de Salud conforme al marco que esta misma normativa ha fijado.
Ahora bien, el artículo 36 de la Ley 1122 de 2007 establece el Sistema de Inspección, Vigilancia y Control como un conjunto de normas, agentes, y procesos articulados entre sí, está en cabeza de la Superintendencia Nacional de Salud, la cual ejercerá sus funciones teniendo como base, entre otros, los ejes de aseguramiento y prestación de servicios de salud de que trata el artículo 37 de la misma Ley (modificado por el artículo 124 de la Ley 1438 de 2011). Dentro de la función de inspección se encuentra solicitar, confirmar y analizar de manera puntual la información que se requiera sobre la situación de los servicios de salud y sus recursos, sobre la situación jurídica, financiera, técnica científica, administrativa y económica de las entidades(1).
De otra parte, el citado Decreto 780 de 2016, define en el artículo 2.5.1.3.1.1. el Sistema Único de Habilitación de las Entidades Promotoras de Salud (EPS), como el conjunto de normas, requisitos y procedimientos mediante los cuales se establece, registra, verifica y controla el cumplimiento de las condiciones básicas de capacidad tecnológica, científica, técnico-administrativa, de suficiencia patrimonial y financiera indispensables para la entrada y permanencia en el Sistema, el cual busca dar seguridad a los usuarios frente a los potenciales riesgos asociados a la prestación de los servicios, los cuales son de obligatorio cumplimiento por parte de las entidades que tienen a cargo el aseguramiento en salud en los términos definidos recientemente por el artículo 2o de la Resolución 2515 de 2018 del Ministerio de Salud y Protección Social.
Por su lado, el numeral 4 del artículo 6o del Decreto 2462 de 2013 establece como función a la Superintendencia la de, “emitir instrucciones a los sujetos vigilados sobre la manera como deben cumplirse las disposiciones normativas que regulan su actividad, fijar los criterios técnicos y jurídicos que faciliten el cumplimiento de tales normas y señalar los procedimientos para su cabal aplicación”.
En el marco de la competencia instructiva atribuida a esta Superintendencia, fue emitida la Circular Externa 007 de 2017, modificada por la Circular Externa 004 de 2018, se impartieron recomendaciones para la implementación y la ejecución de mejores prácticas organizacionales (código de conducta y de buen Gobierno empresarial) para las Entidades Promotoras de Salud del régimen contributivo y subsidiado, Empresas de Medicina Prepagada y Servicio de Ambulancia Prepagada, vigiladas por la Superintendencia Nacional de Salud.
Esta circular parte del principio de voluntariedad con el fin de incentivar una política de autorregulación, autocontrol y autogestión, lograr el cumplimiento de los derechos derivados de la afiliación o vinculación de la población a un plan de beneficios de salud, fortalecer los criterios de idoneidad y reputación para la Alta Gerencia, información pública oportuna y de calidad en pro de lograr una mayor eficiencia, transparencia y optimización del uso de los recursos del SGSSS, un mayor compromiso y responsabilidad frente a la gestión de riesgos que se vea reflejado en mejores resultados en la atención del paciente y la protección del derecho de los usuarios. La Circular Externa 004 de 2018 adoptó instrucciones generales relativas al Sistema Integrado de Gestión de Riesgos y a sus subsistemas de administración de riesgos, y modifica la Circular Externa 007 de 2017.
El marco establecido en el Decreto 780 de 2016 se modificó a partir del Decreto 682 de 2018 en relación con las condiciones para la autorización de funcionamiento, habilitación y permanencia de las entidades responsables del aseguramiento en salud. Con fundamento en las atribuciones conferidas por el artículo 2o de este decreto, el Ministerio de Salud y Protección Social emitió la Resolución 2515 de 2018 sobre las condiciones de habilitación de las entidades responsables de la operación del aseguramiento en salud y los estándares de oportunidad y acceso para la operación territorial del aseguramiento.
Del mismo modo, el artículo 2o del citado Decreto 682 de 2018 dispuso que el Ministerio de Salud y Protección Social tendría dos (2) meses para reglamentar las condiciones de habilitación de las EPS y los estándares de oportunidad y acceso para la operación territorial del aseguramiento, asunto que fue regulado mediante la Resolución 2515 de 2018.
El citado artículo también dispuso que la Superintendencia Nacional de Salud debe “(…) impartir instrucciones sobre el Sistema de Gestión de Riesgos de las EPS, el sistema de peticiones, quejas, reclamos, solicitudes y denuncias, y la rendición de cuentas de las EPS”, de lo cual se desprende que esta entidad cuenta con la competencia para establecer orientaciones generales sobre los ámbitos comprendidos dentro de la norma.
Conforme con lo establecido en el parágrafo único del artículo 2.5.2.3.2.7. del Decreto 780 de 2016, sustituido por el artículo 1o del Decreto 682 de 2018, la Superintendencia Nacional de Salud proferirá la correspondiente actualización del acto administrativo que autorizará el funcionamiento para continuar operando el aseguramiento del régimen contributivo y/o subsidiado en salud dentro del Sistema General de Seguridad Social en Salud, hasta tanto la respectiva EPS acredite ante la Superintendencia Nacional de Salud el cumplimiento de los requisitos establecidos en el artículo 2.5.2.3.2.2. del Decreto 780 de 2016, dentro de los doce (12) meses siguientes a la entrada en vigencia de la presente Circular.
Con fundamento en el mismo artículo 2o, ha sido fijada la competencia de la Superintendencia Nacional de Salud para impartir las instrucciones sobre el Sistema de Gestión de Riesgos de las EPS, el sistema de peticiones, quejas, reclamos, solicitudes y denuncias, y la rendición de cuentas de las EPS.
Asimismo, el Decreto 780 de 2016, en la Sección 2 del Capítulo 4 del Título 2 de la Parte 5 del Libro 2, adicionada por el Decreto 1848 de 2017, se establece el sistema de habilitación y permanencia especial para las EPS indígenas, que comprende el conjunto de requisitos y procedimientos que determinen las condiciones técnico-administrativas, financieras y tecnológica y científica, para garantizar el acceso a los servicios de salud con enfoque diferencial a sus afiliados, atendiendo a las particularidades socioculturales y geográficas de los pueblos indígenas.
Por su parte, el artículo 2.5.2.4.2.12 de dicha sección establece que las EPS indígenas deben realizar el proceso de habilitación ante la Superintendencia Nacional de Salud, la cual de acuerdo con el artículo 2.5.2.4.2.14, es la competente para habilitar y evaluar el cumplimiento de los requisitos de operación y permanencia de las EPS indígenas definidos en la normatividad vigente.
La presente Circular Externa está dirigida a las Entidades Administradoras de planes de Beneficios (EAPB) incluyendo las Entidades Adaptadas y los Regímenes Especiales y de Excepción, a las Instituciones Prestadoras de Servicios de Salud, a las Entidades Territoriales y a las personas jurídicas interesadas en operar el aseguramiento en salud y administrar los recursos destinados a garantizar los derechos de la población afiliada en el marco del Sistema General de Seguridad Social en Salud.
III. MODIFICACIONES. <Consultar vigencia de los siguientes numerales en la Circular 47 de 2007>
A). Modifíquense los subnumerales 1.1 a 1.9 del numeral 1 del capítulo primero del título II de la Circular Única. El nuevo texto es el siguiente:
“
1.1. Autorización de funcionamiento como EPS no indígena
Las nuevas entidades que deseen obtener la autorización de funcionamiento como EPS no indígena deberán radicar ante la Superintendencia Nacional de Salud, en los primeros quince (15) días del mes, la solicitud de autorización de funcionamiento mediante carta firmada por el representante legal. Esta solicitud debe ser realizada a través del “Módulo de Autorización, Habilitación de EPS y Modificación de capacidad de afiliación”, dispuesto en la página web de esta superintendencia, anexando la siguiente información:
1.1.1. Componente jurídico
La solicitud debe incluir los siguientes documentos:
a) Certificado de existencia y representación legal. Adicionalmente, para las Cajas de Compensación Familiar y las entidades de economía solidaria, el certificado deberá contener la autorización expresa para operar el aseguramiento en salud expedida por la respectiva Superintendencia o quien corresponda.
b) Estatutos de creación de la entidad acorde con la naturaleza jurídica adoptada, los cuales deben incluir por lo menos lo siguiente:
i. Objeto social como entidad responsable del aseguramiento.
ii. Objeto social exclusivo para operar el aseguramiento en salud, sin perjuicio de lo establecido en el artículo 217 de la Ley 100 de 1993 respecto a las Cajas de compensación Familiar y las entidades de creación legal.
iii. Funciones indelegables del aseguramiento en salud.
iv. Función de promoción de la afiliación al SGSSS de los habitantes de Colombia y función de administración de los recursos del sector.
c) Declaración juramentada de los miembros de juntas directivas, representantes legales y revisores fiscales. Declaración juramentada de inhabilidades e incompatibilidades de los socios, accionistas, asociados, directores, representantes legales y revisores fiscales.
d) Documento con el código de conducta y de Gobierno organizacional de la entidad, en los términos establecidos en la normatividad vigente. Este documento debe tener en cuenta los lineamientos del numeral 3 del capítulo I de la Circular Externa 004 de 2018, la cual modifica la Circular 007 de 2017, o las normas que la modifiquen o sustituyan. Se debe explicar claramente el detalle de la conformación de los comités, la estructura orgánica y funcional de la entidad y la distribución de funciones de acuerdo con sus obligaciones.
e) Política general de revelación de información y transparencia de la entidad, la cual debe incluir la planeación anual y metodología de las reuniones de rendición de cuentas en los términos establecidos por la normatividad vigente, una vez la entidad cuente con Junta Directiva, la Política de Revelación debe estar aprobada por esta.
1.1.2 Componente administrativo
La solicitud debe incluir los siguientes documentos:
a) Política de gestión del talento humano.
b) Mapa de procesos de la entidad.
c) Listado maestro de documentos, el cual relaciona los procesos y procedimientos con sus respectivos manuales, instructivos y documentos codificados; este debe incluir también los correspondientes a los sistemas de información que soportan la operación de la entidad en todos sus ámbitos.
d) Matriz de roles y responsabilidades, la cual debe incluir el responsable de los procesos y sus respectivas funciones.
e) Documento con la estrategia de participación ciudadana, que incluya los medios de difusión y comunicación de temas de interés para los usuarios como la red de proveedores de servicios de salud.
f) Documentación correspondiente a las actividades administrativas de la entidad, la cual debe incluir:
i) Procesos de selección y capacitación de todo su personal en áreas especializadas del aseguramiento en salud, así como entrenamiento en las funciones propias del cargo, gestión y desvinculación del talento humano.
ii) Manual de funciones y competencias laborales, en el cual se definen los cargos, las funciones, las competencias laborales, las exigencias de formación y la experiencia requerida. Así como las acciones de capacitación continua y evaluación del desempeño.
g) Infraestructura física con la que contará la entidad, incluyendo oficinas y puntos de atención al usuario, precisando ubicación geográfica, capacidad de atención y relación funcional entre las sedes.
h) Documentación correspondiente a los sistemas de información de la entidad, la cual debe incluir:
i. Política de Seguridad y Privacidad de la Información alineada a las políticas y lineamientos de tecnologías de la información y a la Estrategia de Gobierno en Línea, dispuestas por el Ministerio de Tecnologías de la Información y las Comunicaciones y la normativa vigente.
ii. Política de Protección de Datos Personales, así como los procesos y procedimientos definidos donde se establezca el cumplimiento legal sobre la protección y privacidad del dato del afiliado y sus beneficiarios, así como de su historial clínico que genera, administra, almacena, modifica y controla la entidad.
iii. Documentación de los respectivos planes de respaldo de la información, contingencia de la operación y continuidad de esta, en la cual se evidencien los procesos a emplear para la evaluación, adquisición, planeación, implementación, monitoreo y gestión de la operación que ingresen a soportar la operación administrativa, contable y de salud, y su plataforma tecnológica, detallando los plazos de implementación y puesta en marcha de dichos planes. La entidad deberá disponer de los manuales técnicos, de usuario y herramientas de entrenamiento en el uso de los sistemas de información, así como mantenerlos en su última versión de actualización.
i) Inventario de sistemas de información que contenga:
i. Inventario de la plataforma tecnológica a nivel de las estaciones cliente en la sede principal y las sucursales, la descripción de su capacidad a nivel de disco duro, memoria y las conexiones de red hacia los servidores en donde se almacena la información que soporta la operación de la entidad en todos sus ámbitos.
ii. Inventario a nivel de servidores, almacenamiento, centros principales y alternos en donde se almacena la plataforma tecnológica.
iii. Inventario a nivel de conexiones de red, su configuración, capacidad y enlaces de comunicación entre la sede principal, sucursales, centros principales y alternos en donde se almacena la plataforma tecnológica.
iv. Inventario del software y su última versión, las respectivas actualizaciones que se encuentre instalado en las estaciones cliente de la sede principal y sucursales, así como de los servidores que soportan la operación y los equipos de comunicaciones, el cual debe encontrarse debidamente licenciado.
v. Inventario de los motores de bases de datos con su respectivo licenciamiento.
vi. Inventario de sus sistemas de información administrativos, contables, manejo de afiliados, beneficiarios y subsidiados, manejo del estado de salud de los afiliados y familias, Sistema que contenga las características socioeconómicas de los afiliados, Sistema de registro y manejo del perfil clínico mínimo de ingreso, Sistema de registro y control de la red de prestadores de servicios de salud, Sistema de atención a usuarios y sistema para manejo de gestión de riesgos estratégicos, operativos, de salud y de seguridad y privacidad de la información.
vii. Inventario de bases de datos en donde se almacenará la información obtenida a través de los sistemas de información descritos en el punto anterior, así como el modelo entidad-relación de estas.
viii. Inventario de salidas y reportes de los subsistemas de información.
j) Documento con el esquema de Gobierno de tecnologías de información, los estándares de integración nominal e interoperabilidad por subsistemas (mínimo debe incluir los subsistemas administrativo, contable y asistencial), y los estándares de reporte para entrega de información a entidades de control y otras entidades.
k) Plan de contingencia, continuidad y los respectivos sistemas de respaldo de información que le permitan a la entidad, garantizar la integridad, confidencialidad y disponibilidad de la información, logrando establecer que la entidad puede continuar su operación ante un daño total o parcial de sus sistemas, destrucción de infraestructura, pérdida de información, robo o daño de sus estaciones cliente, así como regresar a su normal funcionamiento en un tiempo prudencial que no afecte los procesos de atención a la población afiliada.
1.1.3 Componente aseguramiento
La solicitud debe incluir los siguientes documentos:
a) Modelo de atención en salud de la entidad que contenga como mínimo los siguientes elementos:
i. Generalidades
- Objetivo, metas e indicadores de medición del modelo.
- Plan de implementación del modelo en los 12 meses posteriores al momento de autorización de la entidad.
- Descripción de las acciones que desarrollará la entidad para garantizar la disponibilidad de información oportuna y de calidad sobre la prestación de servicios de salud de la población afiliada.
- Requerimientos y procesos del sistema de información, describir el componente tecnológico, los datos y fuentes de información necesarios para el desarrollo del modelo que se plantea, incluyendo el estado actual y perspectivas de ajuste que permita solventar las falencias actuales.
ii. Caracterización de la población objetivo:
- Análisis de Mortalidad por grandes causas y causas específicas según subgrupos, mortalidad trazadora y análisis de la letalidad, con el nivel de desagregación territorial y demográfico.
- Análisis de la Morbilidad, análisis de las principales causas de morbilidad atendida, de la morbilidad trazadora y de las patologías y eventos de alto consumo, con el nivel de desagregación territorial y demográfico.
- Caracterización de los determinantes sociales de la salud.
- Definición de las acciones que desarrollará la entidad para realizar la identificación del riesgo en salud de los afiliados; así como de las acciones y los parámetros que utilizará para realizar la clasificación de los riesgos identificados.
- Descripción de las estrategias que desarrollará la entidad para realizar búsqueda activa de afiliados que cuenten con características para ser incluidos en los grupos de riesgo.
- Diferenciar los territorios y grupos poblacionales adaptándose a las condiciones de cada territorio y a las poblaciones en su contexto.
- Identificación de la población por grupo de riesgo; la entidad debe identificar, conocer y priorizar los efectos de salud más relevantes para la población objetivo de la entidad y sus determinantes, incluyendo la definición de las estrategias que desarrollará la entidad para mantener actualizada la información correspondiente a identificación y clasificación de los riesgos.
iii. Rutas Integrales de Atención en Salud:
- Debe describir la progresividad en la implementación de las RIAS de acuerdo con la Resolución 3202 de 2016 y la Resolución 3280 de 2018 o las normas que las modifiquen o sustituyan.
- Establecer los mecanismos de operación que describa una planificación e implementación de las Rutas Integrales de Atención en Salud.
- Establecer los mecanismos de seguimiento y evaluación.
iv. Gestión integral del riesgo en salud:
- Debe establecer un enfoque en el que se coordinen, monitoreen y ajusten todas las acciones planificadas para cada grupo de riesgo definido previamente por la entidad.
- Definir las estrategias o actividades para gestionar los riesgos para la salud del individuo, la familia y la comunidad con el fin de prevenir las enfermedades y los traumatismos.
- Descripción de las acciones que realizará la entidad para promover el autocuidado en sus afiliados.
- Establecer los indicadores que permitan dar seguimiento al proceso de implementación de la gestión del riesgo.
- Descripción de las herramientas de seguimiento, monitoreo y evaluación según los grupos de riesgo previamente priorizados.
v. Redes integrales de prestadores de servicios de salud:
- El resultado de la evaluación de las necesidades frente al recurso humano, técnico, financiero y físico con el que deben contar los proveedores a contratar que garantice una atención oportuna, continua, integral, resolutiva a la población. Esto debe estar reflejado en las políticas de contratación de la entidad, particularmente en la etapa precontractual.
- Establecer los mecanismos, instrumentos y metodologías para el monitoreo continuo y el mejoramiento de la gestión de las redes.
- Definición de las acciones que realizará la entidad para fortalecer el desarrollo de los equipos multidisciplinarios de salud del componente primario, y gradualmente, dentro del prestador primario; los equipos multidisciplinarios de salud deben contar con talento humano capacitado en gestión de riesgos, atención primaria en salud y enfoque de salud familiar.
- Estrategias para garantizar la realización de las actividades, procedimientos e intervenciones de protección específica y detección temprana y la atención de las enfermedades de interés en salud pública.
- Descripción de las estrategias que desarrollará la entidad para realizar el agendamiento estandarizado, oportuno y confiable de citas, así como la referencia y contrarreferencia.
vi. Modelo de contratación y de pago a proveedores
- Descripción de las políticas y los modelos de contratación y pago a proveedores de la entidad acorde con la caracterización poblacional y los grupos de riesgo priorizados.
- Descripción metodológica de las notas técnicas de contratación según modalidades seleccionadas en los cuales los sistemas de pago favorezcan la integralidad y calidad en la atención.
- Definición de los mecanismos, instrumentos y metodologías para el seguimiento a lo establecido en los acuerdos de voluntades.
vii. Seguimiento
- Descripción de las acciones, articuladas al programa de auditorías para el mejoramiento de la calidad que realizará la entidad para monitorear sus procesos, evaluar sus resultados, desarrollar acciones para la mejora continua de los mismos y tomar las decisiones que correspondan.
b) Metodologías utilizadas para la estimación de la población que se pretende afiliar para los primeros tres años.
c) Proyección de la población a afiliar con la desagregación por departamento, municipio, sexo y grupo etario, clasificándolos por zonas dispersas, rurales y urbanas.
d) Relación de la demanda estimada de los servicios de salud, para dar cumplimiento a lo definido en la normatividad vigente, de acuerdo con la estructura del archivo Demanda de Servicios de Salud. Debe incluir como mínimo los servicios requeridos en prevención de la enfermedad y promoción de la salud y los servicios en los primeros tres años para cumplir con el plan de beneficios en la población que se pretende asegurar.
e) Ficha de Indicadores que se utilizarán para hacer el seguimiento a la implementación del modelo de atención que contenga como mínimo las variables de cada indicador, la meta, la descripción y el cálculo.
f) Documentación (Manuales, procesos, procedimientos, formatos y demás documentos) relacionada en el modelo de atención, y adicionalmente los correspondientes con las siguientes actividades relativas al aseguramiento que realizará la entidad.
i. Afiliación, inscripción y reporte de novedades de la entidad.
ii. Planeación integral para la salud, incluyendo la caracterización poblacional, gestión del riesgo, entre otros, acorde con la normatividad vigente en la materia.
iii. Sistema de vigilancia en salud pública.
iv. Recepción, trámite y autorización de servicios médicos, medicamentos e insumos.
v. Referencia y contrarreferencia.
vi. Atención al usuario según modalidad de atención (presencial, virtual web, telefónica).
vii. Recepción, trámite y gestión de peticiones, quejas, reclamos, sugerencias, denuncias y tutelas.
viii. Implementación y fortalecimiento de las asociaciones de usuarios.
ix. Rendición de cuentas.
x. Administración de los recursos.
xi. Régimen de inversión de las reservas técnicas de la EPS.
xii. Compensación de aportes en el régimen contributivo.
xiii. Liquidación y pago de licencias e incapacidades de afiliados a la entidad.
xiv. Planeación, gestión, contratación y pagos de la red de prestadores de servicios.
xv. Detalle de la estructura orgánica y funcional de auditorías que opera hacia el interior de la entidad y hacia las entidades que le proveen bienes y servicios, como mínimo en los aspectos administrativos, financieros, técnico-científicos, de pertinencia y calidad de los servicios.
xvi. Nota técnica de las reservas técnicas de acuerdo con los lineamientos del Capítulo VII del Título II.
g) Manuales de usuario, técnicos y de operación, así como las herramientas de entrenamiento en el uso de sistemas de información para las siguientes actividades:
i. Afiliación
ii. Autorización de servicios
iii. Gestión financiera y contable
iv. Gestión del recaudo de cotizaciones y el cobro de costos compartidos
v. Radicación y trazabilidad de facturas
h) Análisis de competencia y condiciones de mercado en el aseguramiento en salud y en la oferta de servicios que se presentan en el ámbito territorial de la solicitud.
i) Relación de las entidades que conformarán la red de prestadores de servicios de salud, teniendo en cuenta los grupos de riesgo identificados de acuerdo con la caracterización poblacional, el análisis de las necesidades en salud de la población que se propone afiliar en cada territorio y en la capacidad instalada de los prestadores de servicios de salud en los municipios donde solicita autorización para operar, en concordancia con la normatividad vigente. Adicionalmente, la relación de los servicios a contratar con la red de prestadores.
j) Cartas de intención con los proveedores en el ámbito territorial donde opera, o, en caso de que no exista oferta suficiente, relacionar la propia red que servirá para atender a la población que se pretende afiliar.
k) Documento que describa la estructura del Sistema de Gestión de Riesgos de la entidad y el plan de acción para su implementación sobre los riesgos identificados, teniendo en cuenta lo estipulado en la Circular Externa 004 de 2018, sus modificatorias y la normativa vigente. Este documento debe incluir la identificación de todos los riesgos asociados a la operación de la entidad, incluidos los de seguridad y privacidad de la información.
1.1.4 Componente financiero
La entidad debe demostrar la factibilidad financiera para lo cual debe presentar lo siguiente:
a) Proyecciones del Balance General, del Estado de Resultados y del Presupuesto, trimestral para el primer año y anual para los siguientes cinco (5) años, siguiendo la estructura del Archivo Tipo FT001.
b) Proyección de las condiciones financieras establecidas en la normatividad vigente para los primeros cinco (5) años, siguiendo la estructura del Archivo Tipo FT011.
c) Descripción de las estrategias para garantizar el cumplimiento de las condiciones financieras.
d) Documentación e implementación de la metodología de cálculo de reservas técnicas. La nota técnica deberá presentarse según lo estipulado en el Capítulo VII del Título II de la presente circular.
e) Estados Financieros de constitución de la sociedad.
f) Certificación por parte del revisor fiscal o quien haga sus veces y del representante legal del cumplimiento de las condiciones de capital mínimo y patrimonio adecuado.
g) Acreditación por parte del revisor fiscal o quien haga sus veces del origen de los recursos invertidos.
h) Relación de la composición patrimonial o aportantes de la entidad, independientemente de su figura jurídica. Esta relación debe incluir todos los socios, accionistas, fundadores, cooperados, o el equivalente de la figura jurídica bajo la que se constituya la entidad, siguiendo la estructura del Archivo Tipo GT010. Se exceptúa de este requisito a las cajas de compensación familiar que estén interesadas en operar el aseguramiento obligatorio en salud.
i) Documento con los principales indicadores del proyecto tales como el Valor Presente Neto (VPN), la Tasa Interna de Retorno (TIR), el punto de equilibrio, entre otros necesarios para el análisis de viabilidad financiera.
1.1.5. Solicitud de autorización para la operación de un nuevo régimen por parte de las EPS con autorización de operación actualizada
Las entidades que operan como EPS y deseen operar los dos regímenes en el ámbito territorial donde están autorizadas, deben realizar la solicitud, en los primeros quince (15) días del mes, a través del “Módulo de Autorización, Habilitación de EPS y Modificación de capacidad de afiliación”, dispuesto en la página web de esta superintendencia, anexando la siguiente información:
a) Documento que describa el plan de ampliación de la capacidad instalada, tecnológica y de recurso humano requerido para poder operar el nuevo régimen.
b) Relación de los departamentos, distritos y municipios del ámbito territorial donde está autorizada y en los cuales solicita la autorización para operar el nuevo régimen, de acuerdo con la estructura del archivo Modificación Capacidad de Afiliación.
c) Relación de las entidades que conformarán la red de prestadores de servicios de salud, teniendo en cuenta la caracterización poblacional y el análisis de las necesidades en salud de la población que se propone afiliar en cada territorio para cada régimen, y en la capacidad instalada de los prestadores de servicios de salud en los municipios donde solicita autorización para operar, o, en caso de que no exista oferta suficiente relacionar la propia red que servirá para atender a la población que se pretende afiliar, en concordancia con la normatividad vigente. Adicionalmente, la relación de los servicios a contratar con la red de prestadores.
d) Cartas de intención con los proveedores que evidencie la capacidad para ampliar y reorganizar la red de prestadores de servicios de salud a través de la infraestructura existente en el ámbito territorial donde opera, o, en caso de que no exista oferta suficiente, relacionar la propia red que servirá para atender a la población que se pretende afiliar.
e) Reporte de resultados en salud de los últimos tres (3) años, que contenga como mínimo los indicadores para el monitoreo de la calidad en salud, establecidos en la Resolución 256 de 2016 y las que la sustituyan o modifiquen.
f) Proyecciones del Balance General, del Estado de Resultados y del Presupuesto para el nuevo régimen, trimestral para el primer año y anual para los siguientes cinco (5) años. Las proyecciones del Balance General y del Estado de Resultados deben seguir la estructura del Archivo Tipo FT001.
g) Proyección de las condiciones financieras establecidas en la normatividad vigente para los primeros cinco (5) años, siguiendo la estructura del Archivo Tipo FT011.
h) Certificado firmado por el revisor fiscal y el representante legal que acredite el capital adicional para el cumplimiento de las condiciones de habilitación financiera de las EPS.
i) El documento que acredite que ha incorporado la administración y operación de los dos regímenes de aseguramiento, de conformidad con su naturaleza jurídica.
j) Documentación de los procesos propios de la entidad mediante los cuales se garantizará a los afiliados del Régimen Contributivo el reconocimiento de las prestaciones económicas de conformidad con la normatividad vigente.
k) Constancia de la publicación de un aviso sobre la intención de obtener la autorización de funcionamiento en el régimen solicitado, en un diario de amplia circulación nacional, el cual debe contener, el nombre de la entidad, el monto del capital adicional y el ámbito territorial de la operación de la entidad.
Las entidades que se encuentran autorizadas en alguno de los dos regímenes y soliciten autorización de funcionamiento para el otro, deben cumplir con las condiciones de habilitación y permanencia en el régimen en el que operan al momento de la solicitud y no pueden tener medidas administrativas especiales impuestas por la Superintendencia Nacional de Salud o encontrarse incursas en las medidas establecidas en el artículo 113 del Estatuto Orgánico del Sistema Financiero, y en caso de haber sido objeto de estas últimas, debe haber transcurrido por lo menos doce (12) meses desde su levantamiento.
1.2. Habilitación de las Entidades Promotoras de Salud (EPS)
Las EPS deberán operar el aseguramiento con el propósito de disminuir la ocurrencia de riesgos que comprometan la salud de la población afiliada, el funcionamiento de la entidad y su sostenibilidad. Las entidades deberán disponer de la documentación y soportes de implementación y gestión de lo estipulado en la normatividad vigente.
1.2.1. Habilitación de las EPS no indígenas
La Superintendencia Nacional de Salud programará las visitas correspondientes para el seguimiento a las condiciones de habilitación y permanencia de las EPS que se autorizaron por primera vez y de las que se les actualizó la autorización de funcionamiento. Una vez esta Superintendencia notifique la fecha de visita, las entidades tendrán máximo cinco (5) días hábiles para radicar, a través del “Módulo de Autorización, Habilitación de EPS y Modificación de capacidad de afiliación” lo siguiente:
1.2.1.1. Componente jurídico
Las Entidades deberán reportar, cada vez que sea necesario con el fin de mantener actualizado lo siguiente:
a) Certificado de existencia y representación legal acorde con la naturaleza jurídica que adopte la entidad.
b) Las Cajas de Compensación Familiar, las entidades de economía solidaria y las entidades aseguradoras de vida, deberán mantener actualizada la certificación vigente que dé cuenta de su existencia y representación legal, expedida por la respectiva Superintendencia que ejerza su vigilancia y control, según la naturaleza de la entidad.
1.2.1.2 Componente administrativo
Las Entidades deberán remitir a esta Superintendencia lo siguiente:
a) Documento con la estructura de la unidad a cargo de los sistemas de información con los perfiles de los responsables.
b) Inventario de sistemas de información que contenga:
i. Inventario de la plataforma tecnológica a nivel de las estaciones cliente en la sede principal y las sucursales, la descripción de su capacidad a nivel de disco duro, memoria y las conexiones de red hacia los servidores en donde se almacena la información que soporta la operación de la entidad en todos sus ámbitos.
ii. Inventario a nivel de servidores, almacenamiento, centros principales y alternos en donde se almacena la plataforma tecnológica.
iii. Inventario a nivel de conexiones de red, su configuración, capacidad y enlaces de comunicación entre la sede principal, sucursales, centros principales y alternos en donde se almacena la plataforma tecnológica.
iv. Inventario del software y su última versión, las respectivas actualizaciones que se encuentre instalado en las estaciones cliente de la sede principal y sucursales, así como de los servidores que soportan la operación y los equipos de comunicaciones, el cual debe encontrarse debidamente licenciado.
v. Inventario de los motores de bases de datos con su respectivo licenciamiento.
vi. Inventario de los sistemas de información administrativos, contables, manejo de afiliados, beneficiarios y subsidiados, manejo del estado de salud de los afiliados y familias, Sistema que contenga las características socioeconómicas de los afiliados, Sistema de registro y manejo del perfil clínico mínimo de ingreso, Sistema de registro y control de la red de prestadores de servicios de salud, Sistema de atención a usuarios y sistema para manejo de gestión de riesgos estratégicos, operativos, de salud y de seguridad y privacidad de la información.
vii. Inventario de bases de datos en donde se almacenará la información obtenida a través de los sistemas de información descritos en el punto anterior, así como el modelo entidad-relación de estas.
viii. Inventario de salidas y reportes de los subsistemas de información.
1.2.1.3. Componente aseguramiento
Las entidades deben contar con procesos propios y talento humano para la operación del aseguramiento en salud centrado en la representación del afiliado, la gestión integral del riesgo en salud y la articulación de una red integral de prestadores de servicios de salud.
La entidad debe remitir a esta Superintendencia lo siguiente:
a) Documentación, implementación y evaluación de procesos y herramientas para el agendamiento estandarizado, oportuno y confiable de citas, conforme a la normatividad vigente.
b) Manual de contratación con sus procesos y procedimientos de acuerdo con la normatividad vigente.
c) Relación de las entidades que conforman la red de prestadores de servicios de salud, teniendo en cuenta la caracterización poblacional, los grupos de riesgo identificados y en la capacidad instalada de los prestadores de servicios de salud en los municipios donde opera, en concordancia con la normatividad vigente. Adicionalmente, la relación de los servicios a contratar con la red de prestadores.
d) Los contratos con prestadores de servicios de salud siguiendo la normatividad vigente, con sus respectivos soportes.
e) Relación de la demanda de los servicios de salud cubiertos por la EPS, para dar cumplimiento a lo definido en la normatividad vigente, de acuerdo con la estructura del archivo Demanda de servicios de salud.
f) Relación de la referencia y contrarreferencia, a través del Archivo Tipo ST012.
Las Entidades deberán contar con un Sistema de Gestión Integral del Riesgo implementado, de acuerdo con los lineamientos de la Circular Externa 004 de 2018 expedida por esta Superintendencia y la normatividad vigente. Con respecto a la gestión integral del riesgo en salud, el marco de referencia lo constituyen la Ley 1751 de 2015, el artículo 65 de la Ley 1753 del 2015, el Plan Decenal de Salud Pública vigente, la Política de Atención Integral en Salud y la Circular Externa 004 de 2018, o las normas que los modifiquen o sustituyan.
1.2.1.4. Componente financiero
La entidad debe presentar la siguiente documentación relacionada con los recursos invertidos en la entidad:
a) Certificación del Revisor Fiscal de los recursos recibidos e invertidos por la entidad, desde la creación con sus fuentes en el primer reporte y posteriormente con periodicidad anual.
La información financiera objeto de análisis y resultados, será tomada de los reportes realizados a través de los anexos técnicos de la presente circular.
1.2.2. Habilitación de las EPS indígenas - EPSI
Las nuevas entidades que deseen obtener la habilitación como EPS indígena - EPSI, deberán radicar ante la Superintendencia Nacional de Salud, en los primeros quince (15) días del mes, la solicitud de habilitación de funcionamiento mediante carta firmada por el representante legal, a través del “Módulo de Autorización, Habilitación de EPS y Modificación de capacidad de afiliación”, dispuesto en la página web de esta Superintendencia, anexando lo siguiente:
1.2.2.1. Componente jurídico
La solicitud deberá contar con los siguientes documentos:
a) Certificado de existencia y representación legal acorde con la naturaleza jurídica que adopte la entidad y contar con una razón social que la identifique como Entidad Promotora de Salud Indígena; para ello adicionará a su razón social la sigla “EPS Indígena”. Para tales efectos el Ministerio del Interior expedirá el certificado de registro en donde aparezca con claridad el nombre completo de la entidad, su representante legal, ubicación geográfica, domicilio principal, fecha de constitución y órganos de Dirección y Administración.
b) Estatutos de creación de la entidad acorde con la naturaleza jurídica adoptada, los cuales deben incluir por lo menos lo siguiente:
i. Objeto social como entidad responsable del aseguramiento.
ii. Funciones indelegables del aseguramiento en salud.
c) Declaración juramentada de los miembros de juntas directivas, representantes legales y revisores fiscales. Declaración juramentada de inhabilidades e incompatibilidades de los socios, accionistas, asociados, directores, representantes legales y revisores fiscales.
1.2.2.2. Componente administrativo
Las Entidades deberán remitir a esta Superintendencia lo siguiente:
a) Organigrama de la Entidad
b) Mapa de Procesos
c) Manual de procesos y procedimientos
d) Manual de funciones
e) Solicitudes de las comunidades indígenas interesadas en afiliarse colectivamente en las EPS indígenas
f) Guía para la concertación de las estrategias y acciones en salud con las autoridades indígenas de los pueblos donde la EPS indígena opera.
g) Actas de asambleas comunitarias donde se expliquen los planes de beneficios, deberes y derechos de la población afiliada, de acuerdo con las particularidades de cada EPS indígena.
h) Documento con la estrategia de participación ciudadana, que incluya los medios de difusión y comunicación de temas de interés para los usuarios como la red de prestación de servicios de salud.
i) Conformación del comité técnico científico en los términos del Decreto 1848 de 2017, o las normas que lo sustituyan o modifiquen.
j) Inventario de sistemas de información que contenga:
i. Inventario de la plataforma tecnológica a nivel de las estaciones cliente en la sede principal y las sucursales, la descripción de su capacidad a nivel de disco duro, memoria, conexiones de red, planta de servidores, almacenamiento, centros principales y alternos en donde se almacena la plataforma tecnológica.
ii. Inventario del software.
iii. Inventario de sus sistemas de información administrativos, contables, manejo de afiliados, beneficiarios y subsidiados, manejo del estado de salud de los afiliados y familias, Sistema que contenga las características socioeconómicas de los afiliados, Sistema de registro y manejo del perfil clínico mínimo de ingreso, Sistema de registro y control de la red de prestadores de servicios de salud, Sistema de atención a usuarios y sistema para manejo de gestión de riesgos estratégicos, operativos, de salud y de seguridad y privacidad de la información.
iv. Inventario de bases de datos en donde se almacenará la información obtenida a través de los sistemas de información descritos en el punto anterior, así como el modelo entidad-relación de estas.
v. Inventario de salidas y reportes de los subsistemas de información.
k) Documento con el esquema de Gobierno de tecnologías de información, los estándares de integración nominal e interoperabilidad por subsistemas (mínimo debe incluir los subsistemas administrativo, contable y asistencial), y los estándares de reporte para entrega de información a entidades de control y otras entidades.
1.2.2.3. Componente aseguramiento
Las entidades deben contar con procesos propios y talento humano para la operación del aseguramiento en salud centrado en la representación del afiliado, la gestión integral del riesgo en salud y la articulación de una red integral de prestadores de servicios de salud.
La entidad debe remitir a esta Superintendencia lo siguiente:
a) Modelo de atención en salud de la entidad que contenga como mínimo los siguientes elementos:
i. Generalidades
- Objetivo, metas e indicadores de medición de las mismas.
- Plan de implementación del modelo en los 12 meses posteriores al momento de habilitación de la entidad.
- Descripción de las acciones que desarrollará la EPS para garantizar la disponibilidad de información oportuna y de calidad sobre la prestación de servicios de salud de la población afiliada.
- Requerimientos y procesos del sistema de información, describir el componente tecnológico, los datos y fuentes de información necesarios para el desarrollo del modelo que se plantea, incluyendo el estado actual y perspectivas de ajuste que permita solventar las falencias actuales.
ii. Caracterización de la población: este elemento debe desarrollar como contenidos mínimos
- Análisis de Mortalidad por grandes causas y causas específicas según subgrupos, mortalidad trazadora y análisis de la letalidad, con el nivel de desagregación territorial y demográfico.
- Análisis de la Morbilidad, análisis de las principales causas de morbilidad atendida, de la morbilidad trazadora y de las patologías y eventos de alto consumo, con el nivel de desagregación territorial y demográfico.
- Caracterización de los determinantes sociales de la salud.
- Definición de las acciones que desarrollará la EPS para realizar la identificación del riesgo en salud de los afiliados; así como de las acciones y los parámetros que utilizará para realizar la clasificación de los riesgos identificados.
- Descripción de las estrategias que desarrollará la EPS para realizar búsqueda activa de afiliados que cuenten con características para ser incluidos en los grupos de riesgo.
- Diferenciar los territorios y grupos poblacionales adaptándose a las condiciones de cada territorio y a las poblaciones en su contexto.
- Identificación de la población por grupo de riesgo; la EPS debe identificar, conocer y priorizar los efectos de salud más relevantes para la población afiliada a la EPS y sus determinantes, incluyendo la definición de las estrategias que desarrollará la entidad para mantener actualizada la información correspondiente a identificación y clasificación de los riesgos.
iii. Gestión integral del riesgo en salud
- Debe establecer un enfoque en el que se coordinen, monitoreen y ajusten todas las acciones planificadas para cada grupo de riesgo definido previamente por la EPS.
- Definir las estrategias o actividades para gestionar los riesgos para la salud del individuo, la familia y la comunidad con el fin de prevenir las enfermedades y los traumatismos.
- Descripción de las acciones que realizará la entidad para promover el autocuidado en sus afiliados.
- Establecer los indicadores que permitan dar seguimiento al proceso de implementación de la gestión del riesgo.
- Descripción de las herramientas de seguimiento, monitoreo y evaluación según los grupos de riesgo previamente priorizados.
iv. Modelo de contratación y de pago a proveedores
- Descripción de las políticas y los modelos de contratación y pago a proveedores de la EPS acorde con la caracterización poblacional y los grupos de riesgo priorizados.
- Descripción metodológica de las notas técnicas de contratación según modalidades seleccionadas en los cuales los sistemas de pago favorezcan la integralidad y calidad en la atención.
- Definición de los mecanismos, instrumentos y metodologías para el seguimiento a lo establecido en los acuerdos de voluntades.
v. Seguimiento
- Descripción de las acciones, articuladas al programa de auditorías para el mejoramiento de la calidad que realizará la EPS para monitorear sus procesos, evaluar sus resultados, desarrollar acciones para la mejora continua de los mismos y tomar las decisiones que correspondan.
b) Documentación (Manuales, procesos, procedimientos, formatos y demás documentos) relacionados en el modelo de atención, y los correspondientes con las siguientes actividades relativas al aseguramiento que realizará la entidad.
i. Afiliación, inscripción y reporte de novedades de la entidad.
ii. Planeación integral para la salud, incluyendo la caracterización poblacional, gestión del riesgo, entre otros, acorde con la normatividad vigente en la materia.
iii. Sistema de vigilancia en salud pública
iv. Recepción, trámite y autorización de servicios médicos, medicamentos e insumos.
v. Referencia y contrarreferencia.
vi. Atención al usuario según modalidad de atención (presencial, virtual web, telefónica).
vii. Recepción, trámite y gestión de peticiones, quejas, reclamos, sugerencias, denuncias y tutelas.
viii. Implementación y fortalecimiento de las asociaciones de usuarios.
ix. Rendición de cuentas.
x. Administración de los recursos.
xi. Régimen de inversión de las reservas técnicas de la EPS.
xii. Planeación, gestión, contratación y pagos de la red de prestadores de servicios.
xiii. Metodología para el cálculo de las reservas técnicas.
c) Ficha de Indicadores que se utilizarán para hacer el seguimiento a la implementación del modelo de atención que contenga como mínimo las variables de cada indicador, la meta, la descripción y el cálculo.
d) Manual de contratación con sus procesos y procedimientos de acuerdo con la normatividad vigente.
e) Relación de las entidades que conforman la red de prestadores de servicios de salud, teniendo en cuenta la caracterización poblacional, los grupos de riesgo identificados y en la capacidad instalada de los prestadores de servicios de salud en los municipios donde opera, en concordancia con la normatividad vigente. Adicionalmente, la relación de los servicios a contratar con la red de prestadores. Relacionar dicha información a través de los Archivos Tipo ST010 y ST011.
1.2.2.4. Componente financiero
Las EPSI deberán cumplir con un patrimonio mínimo y un margen de solvencia que garanticen una viabilidad económica y financiera de la entidad.
La entidad debe demostrar la factibilidad financiera para lo cual debe presentar lo siguiente:
a) Proyecciones del Balance General, del Estado de Resultados y del Presupuesto, trimestral para el primer año y anual para los siguientes cinco (5) años.
b) Proyección de las condiciones financieras establecidas en la normatividad vigente para los primeros cinco (5) años, siguiendo la estructura del Archivo Tipo FT011.
c) Descripción de las estrategias para garantizar el cumplimiento de las condiciones financieras.
d) Documentación e implementación de la metodología de cálculo de reservas técnicas. Incluyendo la base de datos y los resultados obtenidos de la implementación de la metodología.
e) Estados Financieros de constitución de la sociedad siguiendo la estructura del Archivo Tipo FT001.
f) Certificación por parte del revisor fiscal o quien haga sus veces y del representante legal del cumplimiento de las condiciones de capital mínimo y patrimonio adecuado.
g) Acreditación por parte del revisor fiscal o quien haga sus veces del origen de los recursos.
h) Certificado por parte del revisor fiscal o quien haga sus veces de la cuenta contable y financiera a nombre de la EPS Indígena, la cual debe ser constituida independiente del resto de las rentas y bienes de la Asociación de Cabildos y/o Autoridades Tradicionales Indígenas. En ningún caso los recursos de la EPS-S EPS Indígena podrán confundirse o utilizarse para objetivos distintos a los previstos por el régimen de Seguridad Social en Salud.
1.2.2.4.1. Condiciones financieras
- Patrimonio Mínimo: El patrimonio mínimo deberá ser equivalente al valor de 150 smlmv por cada 5.000 subsidios administrados, no se podrá exigir un patrimonio mínimo superior a 7.000 smlmv, a 31 de diciembre de 2021 el límite será de 10.000 smlmv.
El patrimonio mínimo podrá estar compuesto por los aportes de las comunidades, las donaciones recibidas y los excedentes que logre capitalizar. Los bienes que se aporten en especie solamente se computarán hasta por un valor que en ningún caso podrá superar el cincuenta por ciento (50%) del capital mínimo exigido. Según lo descrito en el artículo 2.5.2.4.4. Capital Social del Decreto 780 de 2016.
Con el fin de evaluar el patrimonio mínimo, se utilizará la información reportada en el Archivo Tipo “FT001 - Catálogo de información financiera” de la siguiente manera:
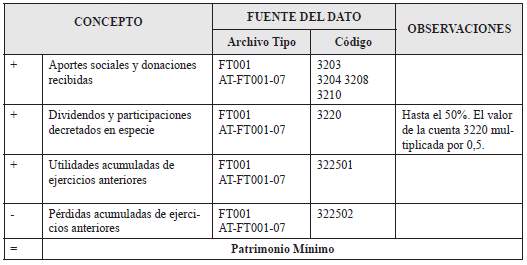
- Margen de Solvencia: Con el fin de evaluar el margen de solvencia, las Entidades Promotoras de Salud Indígenas - EPSI, deberán diligenciar y enviar el Archivo Tipo “FT018 - Posición de Liquidez”. Este reporte lo deberá realizar mensualmente por medio de la plataforma NRVCC.
Se evaluará que la brecha a 30 días del formato, “FT018 - Posición de Liquidez”, sea positiva para el cumplimiento de este indicador.
- Reserva técnica: Mensualmente la entidad deberá constituir y mantener la reserva técnica por:
-- Autorización de servicios: corresponde al valor de las autorizaciones expedidas y no cobradas. Se debe registrar el 100% del valor estimado de la obligación.
Esta reserva se debe constituir individualmente para todas y cada una de las autorizaciones al momento de expedirlas y su valor se determinará como el costo estimado de la obligación, puede usarse el valor de la tarifa del servicio o el valor calculado en función de la experiencia de la entidad.
Esta reserva se liberará en los siguientes casos:
-- Al momento de recibir la factura o cuenta de cobro de la prestación autorizada.
-- En caso de no haberse radicado la factura o cuenta de cobro por la prestación autorizada, dentro de los cinco (5) meses siguientes a la fecha de emisión de la autorización.
-- Por servicios cobrados: Corresponde al valor total de la factura o cuenta de cobro presentadas a la EPS. Se debe registrar el 100% del valor total de la factura o cuenta de cobro. Esta reserva se debe mantener hasta que se extinga completamente la obligación correspondiente a la factura.
Para el caso de contratos por capitación, mensualmente deberá registrar el valor equivalente a un mes de vigencia del contrato.
Si al momento de recibir la factura o cuenta de cobro, existe reserva por autorización de servicios, asociada a la prestación que se está facturando, se debe liberar la reserva por servicios autorizados y se debe constituir la reserva por servicios cobrados.
En caso de haberse realizado un pago (parcial o total), de la reserva de servicios cobrados asociada a la factura, se liberará el monto correspondiente al pago; el saldo restante se mantendrá como reserva.
Estas reservas deben verse reflejadas en el reporte FT001 - Catálogo de información financiera. En los conceptos 279021, 279023 del catálogo AT-FT001-07. Las entidades cuentan con un año, a partir de la expedición de la presente circular, para que ajusten sus sistemas de información de tal forma que cuenten con información al nivel de detalle de los servicios y la trazabilidad a estos.
- Inversiones: Deberá invertir el valor de la reserva técnica en un monto igual al 100% del total correspondiente al mes inmediatamente anterior, disminuido en el promedio del giro directo de los últimos seis meses.
Para la evaluación del cumplimiento de estas inversiones que respaldan las reservas técnicas, se tendrá en cuenta lo reportado en los Archivos Tipo FT001 - Catálogo de información financiera, FT006 - Bancos y Carteras Colectivas y FT007 - Control de Inversiones Inscritas en el Mercado de Valores de Colombia, los cuales reportan mensualmente las entidades.
El descuento que se realice a las inversiones por el valor promedio del giro directo de los últimos seis meses se verificará con la información que la ADRES reporte ante esta Superintendencia.
1.3. Sistema de peticiones, quejas, reclamos, solicitudes y denuncias (PQRSD)
Las entidades responsables del aseguramiento en salud deberán garantizar la implementación de un sistema estandarizado de recepción, análisis y resolución de peticiones, quejas, reclamos, solicitudes y denuncias que permita el acceso permanente a las mismas por parte de las entidades que ejercen inspección, vigilancia y control en el sistema, de conformidad con lo estipulado en el Capítulo Primero del Título VII de la Circular Única y en la normatividad vigente.
1.4. Gobierno organizacional y buenas prácticas
La Superintendencia Nacional de Salud emitió como buenas prácticas de gobierno organizacional aquellas contenidas en la Circular Externa 007 de 2017, las cuales son de adopción voluntaria por parte de las EPS, quienes deben contar con un código de conducta y buen gobierno. No obstante, las EPS no indígenas deben cumplir con las medidas del código de conducta y de buen gobierno que son de obligatorio cumplimiento y están contenidas en el Capítulo 1 numeral 3 de la Circular Externa 004 de 2018 la cual modifica a la Circular Externa 007 de 2017.
1.4.1. Rendición de cuentas y revelación de información
Las EPS deberán realizar audiencias de rendición de cuentas independientes, teniendo en cuenta como mínimo lo estipulado en el numeral 2 del Capítulo segundo del Título VII de la Circular Única y las medidas de la Circular Externa 007 de 2017 Código de Conducta y de Buen Gobierno frente al público en general, a las autoridades locales o territoriales en salud, y organismos de control.
1.5. Incumplimiento de las condiciones de autorización, habilitación y permanencia
Esta superintendencia evaluará la gravedad del incumplimiento de las condiciones de autorización, habilitación y permanencia y aplicará amonestación escrita, multa o revocatoria de la autorización de funcionamiento, de conformidad con la graduación de las sanciones establecidas en la reglamentación vigente sobre la materia y a los análisis realizados por la misma.
1.6. Revocatoria de la autorización de funcionamiento
Esta superintendencia revocará, de forma parcial o total, la autorización de funcionamiento de las entidades cuando se verifique la existencia de alguna de las causales contempladas en la normatividad vigente, garantizando el debido proceso. En el caso de las EPS indígenas la revocatoria se hará sobre la habilitación de la entidad, de acuerdo con lo establecido en el artículo 2.5.2.4.2.15 del Decreto 780 de 2016 o las normas que las modifiquen o sustituyan.
Las entidades no indígenas a las que le fuere revocada totalmente la autorización de funcionamiento en el marco de lo dispuesto por el ordenamiento legal o por incumplir cualquiera de las condiciones previstas en el Capítulo 3 del Título 2 de la Parte 5 del Decreto único 780 de 2016 y la Resolución 2515 de 2018 o las normas que las modifiquen o sustituyan, no podrán administrar recursos ni ofrecer el Plan de Beneficios en Salud y deberán abstenerse de ofrecer estos servicios, sin perjuicio de las sanciones en materia administrativa, fiscal, civil y penal a que hubiere lugar. Las entidades a las cuales les haya sido revocada su autorización de funcionamiento no podrán solicitar nuevas autorizaciones en un lapso de tres (3) años posteriores a la fecha de traslado efectivo de la totalidad de la población afiliada.
1.7. Retiro voluntario y capacidad de afiliación
1.7.1. Retiro voluntario
Las EPS podrán solicitar a la Superintendencia Nacional de Salud el retiro total o parcial de la autorización, siempre y cuando hayan operado el aseguramiento en salud de forma continua por un (1) año en el ámbito territorial autorizado del cual deseen retirarse e informen su intención ante esta superintendencia, a las entidades territoriales respectivas y a sus afiliados con al menos cuatro (4) meses de antelación y cumplir con los requisitos dispuestos en el numeral 1.7.2.3 de la presente sección.
En aras de garantizar la continuidad y adecuada prestación del servicio, así como el derecho a la libre elección de los afiliados, esta superintendencia podrá negar el retiro voluntario o condicionar a una transición.
La EPS que se haya retirado voluntariamente de un departamento, distrito o municipio, no podrá solicitar una nueva autorización de funcionamiento en el mismo lugar en un plazo menor a los doce (12) meses siguientes a la fecha de traslado efectivo de la totalidad de la población afiliada, salvo en las circunstancias de interés especial que determine el Ministerio de Salud y Protección Social.
1.7.2. Capacidad de afiliación
Es el número estimado de afiliados que las Entidades Promotoras de Salud (EPS), están en capacidad de atender en condiciones de calidad y oportunidad conforme a su red integral de prestadores de servicios de salud, su infraestructura administrativa y su capacidad técnico-científica y financiera, garantizando la oportuna y eficiente prestación de los servicios de salud contenidos en el plan de beneficios en el ámbito geográfico autorizado.
Toda EPS, debe contar con una infraestructura técnica, financiera y administrativa, y con la red integral de prestadores de servicios de salud que se adecúe a su población afiliada para poder brindar unos servicios con calidad, oportunidad y eficiencia. En la medida que se modifique la afiliación de la población, la entidad debe ajustar su capacidad técnica, financiera, administrativa y de la red integral de prestadores de servicios de salud. Corresponde a esta superintendencia, de conformidad con la normatividad vigente, ejercer tanto el control previo como el control posterior a las modificaciones de afiliación realizadas por las EPS, de acuerdo con el régimen de autorización aplicado.
En ningún caso, las EPS podrán negar la inscripción de las personas argumentando limitaciones a su capacidad de afiliación, para lo cual deberán aplicar la autorización general cuando la entidad ha superado su capacidad autorizada.
1.7.2.1. Clases de modificaciones a la capacidad de afiliación
Para efectos de lo previsto en la presente circular, las modificaciones a la capacidad de afiliación autorizada por la Superintendencia Nacional de Salud se clasifican en las siguientes clases:
a) Geográfica: Se presenta una modificación geográfica a la capacidad de afiliación autorizada, cuando una EPS pretenda adelantar sus actividades de afiliación y prestación de servicios, en municipios no autorizados previamente, o desee retirar su capacidad de afiliación autorizada en municipios previamente autorizados en los que no estén operando; es decir, sin que implique realizar asignación de afiliados.
b) Poblacional: Se presenta una modificación poblacional a la capacidad de afiliación autorizada, cuando una EPS pretenda ampliar o disminuir su capacidad de afiliación en uno o más municipios autorizados previamente, modificando la capacidad total autorizada sin que implique realizar asignación de afiliados.
c) Redistribución: Se presenta una redistribución de la capacidad de afiliación autorizada, cuando una EPS, sin aumentar o disminuir la capacidad total autorizada, modifica la capacidad de afiliación en los municipios autorizados previamente, sin que implique realizar asignación de afiliados.
d) Retiro parcial: Se presenta un retiro parcial cuando una EPS solicita retirarse de la operación en uno o más de los municipios o departamentos donde está operando, que implique realizar asignación de afiliados.
e) Mixta: Se presenta una modificación mixta a la capacidad de afiliación autorizada, cuando en forma simultánea, una solicitud de modificación se enmarque en dos o más tipos de modificación de las antes descritas.
1.7.2.2. Regímenes de autorización
Las modificaciones a la capacidad de afiliación geográfica, poblacional, mixta, de redistribución o retiro parcial estarán sujetas a dos regímenes de autorización, así:
1.7.2.2.1. Régimen de autorización general
Están sujetas al régimen de autorización general las modificaciones a la capacidad de afiliación, referentes al aumento poblacional o de cobertura geográfica en otros municipios o departamentos o de redistribución en municipios autorizados siempre y cuando la EPS no se encuentre en causal de disolución o liquidación, o de revocatoria o suspensión del certificado de autorización o de habilitación.
1.7.2.2.2. Régimen de autorización previa
Está sujeta al régimen de autorización previa toda disminución de la capacidad de afiliación de carácter poblacional o de cobertura geográfica y retiro parcial. También aplicará este régimen cuando la EPS no cumpla los criterios para acceder al régimen de autorización general, cuando la entidad se encuentre sometida a algún plan de desempeño o de instrucciones emitidas por algún organismo de inspección, vigilancia y control o cuando así lo disponga la Superintendencia Nacional de Salud.
1.7.2.3. Requisitos para modificar la capacidad de afiliación
1.7.2.3.1. Requisitos para la aplicación del régimen de autorización general
La EPS deberá radicar ante la Superintendencia Nacional de Salud, en los primeros quince (15) días del mes, las modificaciones a la capacidad de afiliación realizadas en el mes inmediatamente anterior, carta firmada por el representante legal de la EPS informando la clase de modificación a la capacidad de afiliación realizada según la clasificación establecida en esta circular, a través del “Módulo de Autorización, Habilitación de EPS y Modificación de capacidad de afiliación”, dispuesto en la página web de esta superintendencia, anexando lo siguiente:
a) Relación por departamento y municipio del número total de afiliados incluyendo los que han incrementado, de acuerdo con la estructura del archivo Modificación Capacidad de afiliación.
b) Relación de entidades que conforman la red de prestadores de servicios de salud, actualizada. Adicionalmente, la relación de los servicios a contratar con la red de prestadores. Relacionar dicha información a través de los Archivos Tipo ST010 y ST011.
c) Documento del sistema de referencia y contrarreferencia actualizado de acuerdo con la nueva capacidad, que utiliza la entidad por municipio, describiendo claramente el procedimiento de direccionamiento de usuarios dentro de la red de servicios y de acuerdo con la complejidad de servicios requeridos por los usuarios (ambulatorio, urgencias y hospitalario).
d) Documento de descripción de la estructura organizacional, acorde con la modificación realizada, conforme al siguiente orden:
i. Relación de sedes regionales, departamentales o municipales.
ii. Relación funcional entre la sede central y las nuevas sedes.
iii. Extensión del sistema de información requerido a las nuevas sedes. Sistema de atención a usuarios (orientación, citas, quejas, etc.) por municipios. En caso de que no se haya realizado una ampliación en la estructura organizacional, este documento debe justificar dicha decisión.
1.7.2.3.2. Requisitos para la aplicación del régimen de autorización previo
Radicar ante la Superintendencia Delegada para la Supervisión Institucional, en los primeros quince (15) días del mes, carta firmada por el representante legal de la EPS, solicitando la clase de modificación a la capacidad de afiliación realizada de acuerdo con la clasificación establecida en el numeral 1.7.1 de esta circular, a través del “Módulo de Autorización, Habilitación de EPS y Modificación de capacidad de afiliación”, dispuesto en la página web de esta superintendencia, anexando lo siguiente:
a) Certificado de existencia y representación legal.
b) Relación por departamento y municipio del número total de afiliados que proyecta tener, de acuerdo con la estructura del archivo Modificación Capacidad de afiliación.
c) Relación de entidades que conforman la red potencial de prestadores de servicios de salud y proveedores de insumos y medicamentos. Adicionalmente, la relación de los servicios a contratar con la red de prestadores.
d) Documento del sistema de referencia y contrarreferencia que potencialmente utilizará la entidad por municipio, describiendo claramente el procedimiento de direccionamiento de usuarios dentro de la red de servicios y según los servicios requeridos por los usuarios (ambulatorio, urgencias y hospitalario). Este documento debe ser ajustado de acuerdo con la nueva capacidad de afiliación esperada.
e) Reporte de resultados en salud de los últimos tres (3) años, de acuerdo con los indicadores presentados en el modelo de atención en salud y los establecidos en la Resolución 256 de 2016 y las que la sustituyan o modifiquen.
f) Descripción de la ampliación en la estructura organizacional, acorde a la nueva capacidad esperada conforme al siguiente orden:
i. Relación de sedes regionales, departamentales o municipales.
ii. Relación funcional entre la sede central y las nuevas sedes.
iii. Extensión del sistema de información requerido a las nuevas sedes. Sistema de atención a usuarios (orientación, citas, quejas, etc.) por municipios. En caso de que no se haya realizado una ampliación en la estructura organizacional, este documento debe justificar dicha decisión.
g) Proyecciones del balance general, del estado de resultados y del presupuesto acorde a la modificación de capacidad de afiliación solicitada, trimestral para el primer año y anual para los siguientes cinco (5) años.
h) Proyección de las condiciones financieras establecidas en la normatividad vigente para los primeros cinco (5) años, siguiendo la estructura del Archivo Tipo FT011.
i) Documento con las estrategias a adoptar para el cumplimiento de las condiciones financieras establecidas en el Decreto 780 de 2016 y sus modificatorias.
j) Estimativo de la demanda de los servicios de salud cubiertos por la EPS, de acuerdo con la estructura del archivo Demanda de servicios de salud.
1.7.2.3.3. Disminución de capacidad con asignación de afiliados
Si la EPS solicita la disminución de la capacidad de afiliación de carácter poblacional o de cobertura geográfica y/o retiro parcial, que implique asignación de afiliados, deberá presentar:
a) La relación por departamento y municipio del número total de afiliados a disminuir, de acuerdo con la estructura del archivo Modificación Capacidad de afiliación.
b) Documento donde se explique la motivación y causas de la solicitud de disminución de la capacidad de afiliados.
c) Relación por municipio, diagnóstico y servicio de toda la población afiliada de los últimos 12 meses.
d) Análisis del efecto de la solicitud en la red de prestación de servicios, teniendo en cuenta la modificación que se reflejará en la oferta de atención de servicios de salud del territorio. Este análisis debe incluir el estado y el plan de acción de la cartera con los proveedores del territorio donde pretende realizar el trámite.
e) Reporte de resultados en salud de los últimos tres (3) años, de acuerdo con los indicadores presentados en el modelo de atención en salud y los establecidos en la Resolución 256 de 2016 y las que la sustituyan o modifiquen.
1.8 Aspectos adicionales de pautas publicitarias para las Entidades Promotoras de Salud
Las Entidades Promotoras de Salud en sus pautas publicitarias deberán tener en cuenta las pautas indicadas en el capítulo segundo del Título I de esta Circular, así como los siguientes aspectos:
1.8.1. Se considera indispensable que las características jurídicas, económicas o financieras de los productos que se pretendan promover sean ciertas y comprobables, y que en ningún momento estén en desacuerdo con la realidad financiera, jurídica y técnica de la entidad y de las personas prestadoras del servicio. En tal sentido, se entienden prohibidas prácticas como las siguientes:
1.8.1.1. Utilizar expresiones o información que tienda a desviar o desvirtuar el principio de libre escogencia, induciendo a confusión o a error a los usuarios.
1.8.1.2. Ponderar la red de prestadores de servicios adscrita bajo elementos o bondades carentes de sustento económico, jurídico o profesional.
1.8.1.3. Enunciar profesionales o entidades adscritas que no hagan parte de la red de prestadores de servicios de la entidad.
1.8.1.4. Inducir a error a los usuarios sobre la extensión o cobertura de los planes de salud, exclusiones, preexistencias, servicios complementarios, medicamentos, etc.
1.8.1.5. Ponderar un producto de manera tal que sus bondades o características carezcan de sustento en la realidad.
1.8.1.6. Apropiarse o publicitar como suyas, políticas, productos o servicios que han sido nombrados o reglamentados por el Gobierno nacional, sin citar en la publicidad respectiva su origen o fuente legal correspondiente.
1.8.1.7. Presentar o apoyar la solidez de los servicios o productos en aspectos ajenos al verdadero sustento técnico jurídico o económico de la publicidad, como sucederá con afirmaciones tales como “filial del grupo tal”, “contamos con el respaldo de los mayores accionistas”, entre otras, sin especificar en qué consiste el respaldo o beneficio adicional a recibir por parte de los usuarios.
1.8.1.8. Utilizar afirmaciones que permitan deducir como definitivas situaciones que en la realidad responden a fenómenos coyunturales, transitorios o variables en relación con el mercadeo.
1.8.1.9. Utilizar o insinuar ponderaciones abstractas o superlativos abstractos que por la propia naturaleza de su contenido no reflejan una situación exacta, como sucedería con expresiones tales como “somos los primeros” sin decir en qué o en la relación con qué o con quiénes.
1.8.2. Si los textos comprenden el empleo de superlativos, términos que indiquen permanencia, o cifras o datos específicos, ellos deberán corresponder fielmente a hechos objetivos, reales, comprobables y verificables a la fecha en que se difunda la pauta publicitaria, los cuales podrán ser constatados directamente y en cualquier momento por la Superintendencia Nacional de Salud.
Tratándose de cifras que por su carácter sean variables, su utilización publicitaria deberá hacerse identificando claramente el período al cual corresponden y la fuente de donde han sido tomados. Cuando se recurra a indicadores de desempeño financiero, para evidenciar una situación determinada, su uso no debe dar lugar a equívocos, para lo cual se adoptarán las medidas que sean del caso.
Tratándose de cifras que por su carácter son esencialmente variables, su utilización publicitaria no podrá ser superior a la del ejercicio inmediatamente siguiente al corte que sirve de sustento.
1.8.3. Las afirmaciones y representaciones visuales o auditivas deben ofrecer claridad, fidelidad y precisión respecto al tipo de servicio que se promueve; en este orden de ideas, deberán tenerse en cuenta los alcances o limitaciones a que legal y económicamente se encuentre sujeto el servicio respectivo.
1.8.4. Los mensajes publicitarios no pueden ser contrariados a la buena fe comercial ni pueden tender a establecer competencia desleal.
1.8.5. En la difusión de programas publicitarios deberá tenerse en cuenta lo dispuesto en anotarse la circunstancia de hallarse la entidad, dependencia o programa vigilado por la Superintendencia Nacional de Salud.
1.9. Plan de capacitación de promotores
Es función de la superintendencia velar porque los agentes e intermediarios de los programas de salud, adelanten sus operaciones dentro de los presupuestos de transparencia frente a los usuarios, garantizando su adecuada relación, seguridad y atención con las Entidades Promotoras de Salud.
En consecuencia, y de conformidad con lo establecido en el artículo 2.5.2.1.2.3 del Decreto 780 de 2016, a continuación, se definen los parámetros mínimos que se deben tener en cuenta en los programas de capacitación, sin perjuicio del cumplimiento de las normas vigentes y lo que sobre el particular, definan las Entidades Promotoras de Salud.
1.9.1. Contenidos mínimos de capacitación
Los programas de capacitación dirigidos a los solicitantes o promotores registrados en las Entidades Promotoras de Salud deben estructurarse como mínimo de acuerdo con temas de:
a) Formación básica (relaciones públicas, características del vendedor); inducción a los planes de salud de acuerdo con lo estipulado en las normas vigentes del Sistema General de Seguridad Social en Salud (aspectos legales como normas reglamentarias de la salud PBS, PAC, entre otros).
b) Aspectos técnicos como glosario de términos, trámite administrativo de ingreso, trámite de quejas, objeto del contrato, tipos de contratos, formas de pago de los planes, tarifas, coberturas, períodos de carencia, preexistencias, exclusiones y pagos compartidos entre otros.
1.9.2. El programa de capacitación deberá estar coordinado por una de las áreas de la Entidad Promotora de Salud.
1.9.3. Corresponde al representante legal de la Entidad Promotora de Salud expedir las certificaciones por concepto de capacitación, las cuales deben estipular el nombre completo e identificación de la persona, la constancia de asistencia y la aprobación del respectivo programa.
1.9.4. Las Entidades Promotoras de Salud llevarán el registro de promotores y lo mantendrán a disposición de la Superintendencia para el ejercicio de las funciones de inspección, vigilancia y control respectivas”.
B). Modifíquese el título VII de la Circular Única. El nuevo texto es el siguiente:
“TÍTULO VII
PROTECCIÓN AL USUARIO Y PARTICIPACIÓN CIUDADANA
CAPÍTULO PRIMERO
PROTECCIÓN AL USUARIO
1. Generalidades y fundamento
Si bien el carácter fundamental del derecho a la salud fue inicialmente reconocido en conexidad con la vida y la dignidad humana por vía jurisprudencial en sede de tutela por la Corte Constitucional. Fue solo hasta la Ley Estatuaria 1751 de 2015 que este derecho adquirió autonomía como derecho fundamental o exigibilidad directa sin el reenvío a otros derechos, con lo cual se reitera el reconocimiento como derecho esencial e inalienable y, como tal, se hace necesario garantizar el acceso al mismo, no solo mediante la prestación del servicio asistencial, sino también desde el primer contacto, ya sea para obtener información u orientación, o para requerir la materialización de sus derechos frente a las entidades e instituciones responsables de garantizar tanto el acceso, como la efectiva prestación de los servicios. De esta manera, la atención al usuario constituye pilar fundamental del acceso a la salud.
Entre los principios y elementos de este derecho se destacan el de la accesibilidad en condiciones de igualdad y respetando las especificidades de los diversos grupos vulnerables, así como la no discriminación, la accesibilidad física, y el acceso a la información; de igual manera, el de la calidad e idoneidad profesional que implica que los establecimientos, servicios y tecnologías de salud deberán estar centrados en el usuario; el de interculturalidad, y el de oportunidad(2). En el mismo sentido merecen mención especial el principio pro homine, en virtud del cual las autoridades y demás actores del sistema de salud, tienen el deber de adoptar la interpretación de las normas vigentes que sea más favorable a la protección del derecho fundamental a la salud de las personas(3), el derecho que tienen las personas a acceder a los servicios y tecnologías de salud, que les garanticen una atención integral, oportuna y de alta calidad(4) y su derecho a que no se les trasladen las cargas administrativas y burocráticas que les corresponde asumir a los encargados o intervinientes en la prestación del servicio(5) atendiendo, además, a la prevalencia de derechos y el enfoque diferencial(6).
Corresponde al Estado ejercer una adecuada inspección, vigilancia y velar por el cumplimiento de los principios del derecho fundamental a la salud en todo el territorio nacional, según las necesidades de salud de la población(7).
Si bien la Ley 1122 de 2007 creó el Sistema de Inspección, Vigilancia y Control del Sistema General de Seguridad Social en Salud(8), la Ley 1438 de 2011 amplió las competencias de la Superintendencia Nacional de Salud incluyendo entre sus sujetos vigilados a las entidades que administren planes adicionales de salud, las entidades obligadas a compensar, las entidades adaptadas de salud, las administradoras de riesgos laborales en sus actividades de salud, las pertenecientes al régimen de excepción de salud, las universidades en sus actividades de salud, las entidades, las entidades territoriales, entre otros(9).
Aunado a lo anterior, el derecho de petición también tiene rango de derecho fundamental y en su desarrollo legal se contemplaron términos especiales para su resolución prioritaria cuando deban ser resueltas para evitar un perjuicio irremediable al peticionario, caso en el que, por su misma naturaleza, se enmarcan todas las peticiones relacionadas con servicios de salud ya sea para acceder a los mismos o en las etapas de prevención, diagnóstico, tratamiento, rehabilitación o cuidados paliativos. Al respecto, puntualiza la norma(10) que cuando por razones de salud o de seguridad personal esté en peligro inminente la vida o la integridad del destinatario de la petición, la autoridad debe adoptar de inmediato las medidas de urgencia necesarias para conjurar dicho peligro.
Por su parte el Decreto-ley 019 de 2012 y las normas que los desarrollan otorga plazos máximos para los trámites de salud(11), así como otras normas otorgan atención prioritaria a poblaciones vulnerables, como es el caso, por ejemplo, de las personas adultas mayores, los menores de edad, las personas en condición de discapacidad y las madres gestantes.
Consecuente con lo anterior, corresponde a la Superintendencia Nacional de Salud impartir instrucciones para que todas las entidades e instituciones responsables del aseguramiento o quien hagas sus veces y a los prestadores de servicios de salud, ofrezcan a sus usuarios un acceso acorde con sus características particulares, en condiciones dignas y de manera que se garantice la materialización de los citados derechos, principios y elementos, propios del Derecho Fundamental a la Salud, y aquellos que se agreguen la evolución fáctica, científica y/o normativa, dada la progresividad en la que se enmarca este derecho(12).
2. Trato digno a los usuarios
Todas las personas que requieren servicios de salud se encuentran en un menor o mayor grado de vulnerabilidad y gozan del total amparo de este derecho fundamental. Es obligación de todos los funcionarios y/o trabajadores de las EAPB e IPS, que manejan los trámites administrativos y/o asistenciales de salud, ofrecer un trato digno a los usuarios que acudan a solicitar servicios ante la respectiva entidad vigilada, dicho trato debe cumplir como mínimo, con las siguientes características:
a) Atención focalizada, ágil, oportuna, eficaz, eficiente y sensible a las necesidades de los usuarios.
b) Solución de fondo a las solicitudes de atención en salud, ya sea prestadas directamente o a través de terceros, brindando soluciones alternativas de acceso al servicio requerido, para satisfacer íntegramente la necesidad planteada por el usuario.
c) Dar un trato humanizado, con observancia del respeto, la cordialidad, la orientación y comunicación permanente. Brindar atención preferencial(13)(14)(15), al adulto mayor, a los niños, niñas, a las personas en condición de discapacidad, a las mujeres gestantes y en general demás personas que, debido a sus condiciones particulares, requieran en un momento determinado atención especial como las personas en etapa de posoperatorio o evidente o manifiesto estado de debilidad.
d) Capacitar por lo menos una vez al año a aquellos funcionarios encargados y responsables de la atención a los usuarios sobre el tema de trato digno, derechos y deberes de los usuarios en salud y garantizar que ningún trabajador ingresa al servicio de atención al usuario sin la debida capacitación e idoneidad. Las entidades deberán garantizar que el 100% de los funcionarios encargados de la atención a los usuarios por los diferentes canales de atención, hayan recibido dicha capacitación.
3. Sistema de atención al usuario.
Es deber de todas las entidades brindar atención integral al usuario de la salud y esta, debe entenderse como un proceso integral en el que es requisito fundamental adoptar procedimientos, mecanismos, medios, instrumentos y canales para que esa atención cumpla con los principios de objetividad y buen trato.
En tal sentido, tanto las EAPB como las IPS, deberán implementar y desarrollar parámetros para el buen funcionamiento de este proceso. Por lo cual, es necesario que se adopten las siguientes medidas.
3.1. Oficina de Atención al Usuario.
Las EAPB e IPS, deben tener al menos una oficina de atención al usuario de manera personalizada en los departamentos donde opera y disponer del número de oficinas que se requieran para mantener condiciones de atención digna en los lugares donde cuente con afiliados.
Las Oficinas de Atención al Usuario deberán implementar las normas de calidad y accesibilidad vigentes(16), y para ello contarán, por lo menos, con las siguientes características:
a) Encontrarse ubicada en sitio de fácil acceso al público.
b) Debidamente identificada.
c) Infraestructura adecuada: Las Oficinas de Atención al Usuario deben garantizar un seguro y fácil desplazamiento de la población en general y el uso en forma confiable, eficiente y autónoma de los servicios instalados adoptando medidas de inclusión; para el efecto, deben contar con:
- Rampas y puertas de acceso que permitan el ingreso de personas en condiciones de movilidad reducida o en sillas de ruedas o coches.
- Señalética adecuada para personas en condición de discapacidad visual.
- Baño(s) público(s) debidamente dotados con lavamanos y elementos de aseo y accesibles a personas en condiciones de movilidad reducida.
En general, las oficinas deberán contar con las condiciones establecidas para el acceso a los edificios establecidos en la normatividad vigente.
d) Garantizar la protección del derecho a la intimidad: por la calidad íntima que tiene el derecho a la salud se debe garantizar que al momento de la atención se guarde la debida reserva y privacidad.
e) Dotación con las herramientas logísticas y tecnológicas necesarias para su normal funcionamiento. La cantidad de sillas deberá ser proporcional a la cantidad de usuarios que acuden a las instalaciones; con buena iluminación, ventilación y los elementos tecnológicos para el buen desarrollo de las funciones de los trabajadores a cargo de la atención personalizada de manera que no impongan cargas a los usuarios, como solicitudes de fotocopias, etc.
f) Control de tiempos de atención o turnos. Es necesario implementar un control de tiempos de atención o turnos que permita garantizar objetividad, prontitud, eficiencia, trato digno y focalizado, así como también, determinar las acciones de mejora en la atención. En ninguna circunstancia, se limitarán los números de turnos por jornada.
La evidencia de filas extensas o por fuera del horario habitual de atención en las oficinas de atención personalizada al usuario será indicio de limitación y obstaculización del acceso al sistema de salud y deberá ser objeto de observación permanente por las vigiladas para efectos de la materialización del trato digno.
g) Publicaciones. Se debe implementar un mecanismo mediante carteleras físicas y/o digitales donde se informe permanentemente a los usuarios de la sala de espera, sobre los siguientes temas:
- Derechos y deberes de los usuarios.
- Canales de atención y medios de acceso a los diferentes trámites ofrecidos por la vigilada.
- Ubicación y dependencia que recibirá y resolverá las peticiones por ellos presentadas.
- El derecho a que se entregue el formato de negación de servicios, si es del caso.
- Mecanismos de participación ciudadana.
- La demás información que el vigilado considere relevante.
h) Buzón de sugerencias. Debe contar con un mecanismo físico, telefónico y/o electrónico para recibir las sugerencias, felicitaciones y/o denuncias de los usuarios y establecer un procedimiento transparente de apertura y seguimiento de las mismas.
i) Horario de atención: El horario de atención debe ser acorde a las necesidades de los usuarios y el mismo debe publicarse en la página web y en la oficina en un lugar visible a la ciudadanía.
j) Atención preferencial. Debe establecerse un mecanismo de atención prioritaria, mediante ventanillas de uso exclusivo debidamente identificadas o mediante asignación de turno preferencial que permita la trazabilidad de la atención, para la población con derecho a atención preferencial como es la población adulta mayor, las madres gestantes, las personas en condición de discapacidad y quienes por condiciones de debilidad evidente o manifiesta así lo requieran, así como silletería identificada para esta población.
k) Manual de procesos: El manual de procesos y procedimientos debe contener las funciones claras y expresas del personal que labore en las Oficinas de Atención al Usuario y en general de quienes tengan la función de atender al ciudadano.
l) Idoneidad: El perfil del personal asignado a esta dependencia, debe reunir los requisitos de formación y experiencia acorde con las funciones que va a desempeñar.
Instrucciones específicas para las EAPB
Con relación a la idoneidad del personal, es necesario tener en cuenta la caracterización de los usuarios de las EAPB o quien haga sus veces, en cada punto de atención, para efectos de que la entidad cuente con personal acorde a la interculturalidad y enfoque diferencial.
Adicionalmente, deberán garantizar que la atención personalizada al usuario se realice en un solo proceso de manera óptima y eficiente, absteniéndose de someter a los usuarios a trámites y filtros previos que conlleven a la asignación de varios turnos o a la realización de diferentes filas. Es deber y obligación del funcionario responsable de la Oficina de Atención al Usuario, atender al usuario, orientarlo y si es el caso acompañar y gestionar su solicitud, la cual podrá presentar de manera escrita, personalizada, telefónica, página “web” o por cualquier otro medio que adecue la entidad para recibir las peticiones instauradas.
Por otro lado, deben desarrollar indicadores que permitan medir y evaluar permanentemente los procesos de atención al usuario y en especial la calidad de los mismos los cuales deben estar disponibles en la página web de la entidad.
3.2 Multicanales.
Además de las Oficinas de Atención al Usuario de manera personalizada, las EAPB e IPS deben disponer de diversos medios de comunicación y acceso de los usuarios para efectos de brindarles la información y orientación que requieren, así como para la presentación y seguimiento de sus diferentes clases de peticiones, quejas y reclamos.
Todo cambio que afecte la atención al usuario en las líneas telefónicas, las oficinas físicas, la página web u otro medio dispuesto para tal fin deberá ser anunciado mínimo con 30 días calendario de anticipación, por lo menos, en las carteleras de las Oficinas de Atención al Usuario, en la página web y en la línea telefónica.
a) Canal telefónico: Las EAPB e IPS deben contar con una línea local las veinticuatro (24) horas de los siete (7) días de la semana. Todas las entidades deberán atender y resolver de fondo todas las llamadas que se hagan a estos números.
Los números telefónicos que se tengan destinados a los fines de esta circular deberán ser publicados en la página web institucional y en sus diferentes publicaciones y comunicaciones, y deben ser actualizados y difundidos por todos los canales de atención inmediatamente se presente alguna modificación.
b) Canal web: Las EAPB e IPS, deberán contar con una página web institucional que ofrezca a los usuarios la posibilidad de presentar sus peticiones, quejas y reclamos y hacer el correspondiente seguimiento de los mismos en tiempo real, así como la posibilidad de reportar y solicitar novedades al estado de su afiliación (traslado, portabilidad, movilidad, entre otros).
Instrucciones específicas para las EAPB
Con relación al canal telefónico, las EAPB deben contar con un número local en los lugares donde tengan afiliados y con una línea gratuita nacional 018000.
En cuanto a la página web, deberá mantener publicada y debidamente actualizada por lo menos la siguiente información:
- Procedimientos para la afiliación al sistema y el reporte de novedades.
- Carta de derechos y deberes de los afiliados y del paciente.
- Cobertura de operación: Zonas de operación - indicando departamentos y municipios.
- Directorio de oficinas de atención al usuario, con sus respectivos horarios y datos de contacto.
- Información sobre los diferentes canales de atención, con indicación de los horarios de atención.
- Prestadores que conforman la red integral de prestadores de servicios de salud detallando su rol dentro de la red. Incluyendo la red habilitada de servicios para la atención de urgencias en el municipio y departamento de residencia del afiliado.
- Contenido del Plan de Beneficios en Salud con cargo a la UPC.
- Formulario de afiliación.
- Los mecanismos establecidos para el acceso a procedimientos, insumos y medicamentos no incluidos en el plan de beneficios.
- Información de cómo realizar novedades por parte de los usuarios.
- Las instancias en todos los niveles a las que puede acudir el usuario cuando considere incumplido el plan de beneficios.
- Información sobre las cuotas moderadoras y copagos que incluya lo siguiente:
-- Ofrecer el concepto de las cuotas moderadoras y de los copagos.
-- Precisar a qué usuarios se les aplica.
-- Indicar los servicios a los cuales se les aplica la cuota moderadora o el copago, mencionando sus respectivas excepciones.
-- Indicar el monto en pesos, de las cuotas moderadoras y copagos, en los diferentes rangos de ingreso salarial, con su respectivo porcentaje del salario mínimo vigente.
-- Indicar la frecuencia de aplicación de las cuotas moderadoras y de los copagos.
-- Indicar los procedimientos de recaudo que la entidad utilizará.
-- Indicar los topes de los copagos por evento y el total de eventos por año.
- Los procedimientos disponibles para solicitar, autorizar y garantizar la atención en salud en el marco de lo establecido por la Ley 1751 de 2015, o las normas que lo modifique o sustituyan.
- Las actividades de protección específica y detección temprana que le son aplicables de acuerdo con la edad del afiliado, opción específica en línea telefónica y entrega de información en los puntos de atención.
- La definición de grupos de riesgo, junto con la oferta y contenido de programas para la gestión de estos.
- Carta de desempeño.
- Información sobre el Funcionamiento del Sistema de Afiliación Transaccional.
- Información sobre el procedimiento de Negación de Servicios de Salud.
- Los procesos, espacios y mecanismos de participación en salud dispuestos por la EPS para sus afiliados.
- Las alianzas o asociaciones de usuarios y los procesos, espacios y mecanismos de participación en salud dispuestos por la EPS para sus afiliados, al igual que la información sobre las convocatorias para elección de representantes de las alianzas o asociaciones.
- Información sobre los procesos del sistema de peticiones, quejas, reclamos, solicitudes y denuncias.
3.3. Peticiones. <Ver modificación a este artículo directamente en la Circular 47 de 2007>
Para efectos de la atención a las diferentes clases de peticiones la Supersalud adopta las siguientes definiciones:
Petición: Mediante la cual una persona por motivos de interés general o particular solicita la intervención de la entidad para la resolución de una situación, la prestación de un servicio, la información o requerimiento de copia de documentos, entre otros.
Queja: Manifestación de una persona, a través de la cual expresa inconformidad con el actuar de un funcionario de la entidad.
Reclamo: A través del cual los usuarios del Sistema General de Seguridad Social en Salud dan a conocer su insatisfacción con la prestación del servicio de salud por parte de un actor del Sistema de Salud o solicita el reconocimiento del derecho fundamental a la salud.
PQR con riesgo de vida: Aquellas que involucran una situación que representa riesgo inminente para la vida o la integridad de las personas.
Toda PQR que se realice en el marco del acceso, la atención o la prestación del servicio de salud tiene una múltiple connotación de derecho fundamental, pues convergen en ella la protección constitucional y legal del derecho fundamental de petición, y del derecho fundamental a la salud, que a su turno involucra otros derechos fundamentales como la vida misma, la dignidad y la intimidad.
Lo mecanismos, procesos y procedimientos adoptados por las EAPB e IPS, debe tener como fin resolver las PQR que se presenten de manera objetiva, oportuna y eficiente, cuyo trámite debe garantizar los máximos de niveles de accesibilidad, resolutividad, efectividad, seguimiento y control, y constituir insumos para el mejoramiento continuo no solo del proceso de atención al usuario y trámite de PQR, sino también de los servicios que son objeto de reclamación. Para la adecuación del sistema de trámite, análisis y seguimiento de PQR, estas deben servir de insumo para las auditorías para el mejoramiento de la calidad de la atención de salud(17) y los respectivos planes de mejoramiento resultantes de las mismas.
Los sistemas de administración de las PQR deberán permitir la consulta permanente en línea por parte del usuario, del estado de su petición. Esto no significa que el usuario no pueda acudir a otros medios de información y comunicación según su propia voluntad, capacidades y particularidades, pues se debe garantizar que tendrá acceso al seguimiento de sus PQR por el medio que elija dentro de los canales de atención dispuestos por la entidad, sin que en ningún momento estos canales de acceso sean excluyentes el uno del otro.
Las entidades emplearán en el trámite de las PQR de los usuarios para su registro, conservación y control, un sistema de archivo que podrá organizarse a través de un formato de control que contenga como mínimo los siguientes aspectos:
- Fecha de recibo de la PQR.
- Canal de presentación de la PQR.
- La codificación asignada por la entidad.
- Entidad a la cual está asociada la PQR (nombre del prestador o asegurador).
- Nombre del peticionario.
- Tipo de identificación del peticionario.
- Número de identificación del peticionario.
- Datos de contacto del peticionario.
- Nombre del afectado/paciente.
- Tipo de identificación del afectado.
- Número de identificación del afectado.
- Datos de contacto del afectado.
- Aspecto o tema principal que motivó la queja.
- Indicar si existe o no fallo judicial (tutela).
- Lugar de origen de la petición: Departamento y municipio.
- Régimen (contributivo, subsidiado, excepción, especial).
- Estado de la PQR.
- Fecha de la solución de la PQR.
- Acción realizada para solucionar la PQR (descripción breve).
Ante una eventual negación de la solicitud debe indicarse:
- Motivo que fundamenta la negación.
- Responsable de la negación.
Adicionalmente, las entidades deberán resolver las PQR de los usuarios en los términos establecidos para el efecto, teniendo en cuenta las características del derecho a la salud y lo dispuesto al respecto en el artículo 20 del Código de Procedimiento Administrativo y de lo Contencioso Administrativo (CPACA). Cuando para el trámite de una PQR existan dos normas aplicables, prevalecerá aquella que sea más favorable para el usuario de acuerdo con su pretensión.
Instrucciones específicas para las EAPB
Las EAPB, o quienes hagan sus veces, en su calidad de responsables de obligaciones indelegables como son la gestión del riesgo en salud, la articulación de los servicios para el acceso efectivo, la garantía de la calidad en la prestación de los servicios de salud y la representación del afiliado ante el prestador y demás actores, deben establecer un sistema de recepción y administración de las Peticiones, Quejas y Reclamos (PQR) que logre superar las barreras administrativas que, eventualmente, dilatan o niegan el acceso a los servicios de salud o afectan la calidad de su prestación, y garantizar al usuario la materialización efectiva de su derecho fundamental a la salud en condiciones de calidad, continuidad, oportunidad e integralidad y demás principios inmersos en la naturaleza de este derecho, cuya prestación constituye un servicio público esencial.
3.3.1. Trámite de la PQR: <Ver modificación a este artículo directamente en la Circular 47 de 2007>
Toda PQR deberá ser respondida de fondo al usuario dentro de los términos que corresponda según la clase de petición, por el medio que el usuario indique, sin perjuicio que pueda obtener información sobre el estado de la misma por cualquiera de los canales de comunicación de la entidad (telefónico, web, personalizado y los demás que disponga la entidad). En los casos en que el usuario no indique el medio para recibir la respuesta esta se le enviará a la dirección de correo electrónico que tenga registrado, en caso de que no cuente con este, a la dirección física de su residencia, dejando evidencia de la actuación. Es importante resaltar que, para dar respuesta a las PQR, las entidades no podrán exigir al usuario documentos que reposen en su poder o en entidades que conformen su red prestadora de servicios cuando sea del caso.
Se entenderá que no hay respuesta cuando esta se emita por fuera de los plazos correspondientes según la clase de PQR y en los eventos en los cuales la entidad implicada no remita una solución de fondo frente a las necesidades planteadas por el usuario. La respuesta y decisión de la entidad al peticionario deberá ir fechada y con la dirección correcta; deberá ser completa, clara, precisa y contener la solución o aclaración de lo reclamado junto con los fundamentos legales, estatutarios o reglamentarios que la soporten.
Adicionalmente, la respuesta deberá ir acompañada de copia de los documentos que, de acuerdo con las circunstancias, se estimen apropiados para respaldar las afirmaciones o conclusiones de la institución. En este sentido, es obligación de las EAPB e IPS adoptar los correspondientes sistemas de archivo que les permitan la verificación de la información.
Las entidades deben informar al usuario que, en el evento de no obtener respuesta a la PQR, el usuario podrá comunicarlo a la Superintendencia y constituirá insumo para adelantar las acciones de inspección, vigilancia y control a que haya lugar. Esto sin perjuicio de las acciones que se pueden adelantar por hecho inicial que generó la PQR.
Cuando una PQR deba ser contestada de manera negativa, la respuesta debe sujetarse al formato de negación de servicios y ser efectuada exclusivamente a través de profesionales de la salud, ampliamente capacitados para emitir concepto.
La respuesta se entenderá de fondo, cuando brinde información veraz, oportuna, de calidad, garantizando siempre que no se obstaculice el tratamiento o servicio del afiliado y, en consecuencia, debe verificarse que la salud, la integridad y la vida del usuario no se ponen en riesgo en ningún momento a causa de la negación.
Toda comunicación que se dirija a un usuario en relación con una PQR deberá contener una advertencia en caracteres destacados, que frente a cualquier desacuerdo con la decisión adoptada por la entidad ante la cual se elevó la respectiva PQR, se puede formular una PQR ante la Superintendencia Nacional de Salud. Asimismo, se deberá informar al usuario previamente que, de no obtener respuesta por parte de la entidad podrá elevar una PQR ante esta Superintendencia. Adicionalmente, cuando la PQR corresponde a una EPS del régimen subsidiado, se debe informar al usuario que podrá elevar ante la correspondiente Dirección de Salud Departamental, Distrital o Local.
En caso de negación, es obligación de las EAPB e IPS, diligenciar completamente el formato de negación de servicios de salud y/o medicamentos que se encuentra a continuación y que puede ser consultado en el enlace: https://www.supersalud.gov.co/ es-co/atencion-ciudadano/formularios-y-formatos/formulario-negacion-del-servicio, haciendo claridad que el mismo no podrá ser modificado.
REPÚBLICA DE COLOMBIA
SUPERINTENDENCIA NACIONAL DE SALUD
FORMATO DE NEGACIÓN DE SERVICIOS Y/O MEDICAMENTOS
CUANDO NO SE AUTORICE LA PRESTACIÓN DE UN SERVICIO DE SALUD O EL SUMINISTRO DE MEDICAMENTO, ENTREGUE ESTE FORMULARIO AL USUARIO, DEBIDAMENTE DILIGENCIADO

* PO-CUPC: Plan Obligatorio cubierto con la UPC - NO PO -CUPC: No incluido en Plan Obligatorio con cargo a la UPC.
Si está en desacuerdo con la decisión adoptada, acuda a la Oficina de Atención al Usuario de su EPS, si su queja no es resuelta, eleve consulta a la Superintendencia Nacional de Salud, anexando copia de este formato totalmente diligenciado a la carrera 13 N° 28-08 Centro Internacional Tequendama locales 21 y 22 en Bogotá o cualquiera de las sedes Regionales de la Supersalud, Avenida Ciudad de Cali N°. 51-66 Bogotá – PBX 4817000 www.supersalud.gov.co
3.3.2. Término para resolver las PQR: <Ver modificación a este artículo directamente en la Circular 47 de 2007>
Las EAPB e IPS, deberán resolver las PQR de los usuarios en los términos establecidos para el efecto en el CPACA, según la clase de petición. Se reitera que las peticiones en materia de salud se enmarcan de manera general en el artículo 20 de la Ley 1755 de 2015 y, en consecuencia, en uso de las facultades para impartir instrucciones de inmediato cumplimento, se requiere la solución de las PQR que afecten la salud y la vida dentro de los siguientes términos:
PQR: Las peticiones relacionadas con el acceso al sistema de salud, la gestión del riesgo en salud, la articulación de los servicios para acceso efectivo, la garantía de la calidad en la prestación de los servicios de salud, la representación del afiliado ante el prestador y los demás actores, y la inadecuada prestación del servicio de salud que afecte la oportunidad, continuidad o integralidad, presentados directamente por los usuarios ante la entidad responsable o ante esta superintendencia, trasladados al vigilado, se deben resolver de fondo en un término máximo de cinco (5) días a partir de la fecha de radicación, a menos que se trate de asuntos y poblaciones que cuenten con términos específicos, casos en los cuales se aplicarán los términos dispuestos en la normatividad vigente como son los siguientes casos que se enuncian, a manera de ejemplo:
- Consultas médicas(18): Los servicios de consulta externa médica, odontológica, y de especialista, así como los apoyos diagnósticos, es decir, exámenes de laboratorio e imagenología, le serán asignados dentro de las 48 horas siguientes a su solicitud a los afiliados mayores de 62 años.
- Fórmula de medicamentos(19): Cuando la EPS no le suministre de manera inmediata los medicamentos incluidos en el plan de beneficios, debe garantizarles su entrega en el domicilio dentro de las 72 horas siguientes (o inmediatamente si es de extrema urgencia) a los afiliados mayores de 62 años.
- PQR por entrega incompleta de medicamentos: Mecanismo excepcional de entrega de medicamentos en el lugar de residencia o de trabajo del afiliado, cuando estos lo autoricen, dentro de las 48 horas siguientes a la reclamación(20).
- Continuidad de servicios: Una vez la provisión de un servicio ha sido iniciada, este no podrá ser interrumpido por razones administrativas o económicas(21).
Cada petición particular debe ser evaluada y valorada según las particularidades de caso y las condiciones del paciente, de manera que siempre se respete el derecho fundamental a la salud y se garantice la continuidad, la oportunidad y la integridad en el tratamiento en salud al usuario. Siempre se debe valorar la inmediatez que requiera cada caso y el término de cinco (5) días para resolver las PQR deben entenderse como plazo máximo otorgado siempre que no haya factores que requieran solución inmediata.
Las peticiones generales, es decir aquellas que contienen solicitudes de información y que no están relacionadas con la garantía del acceso a los servicios de salud, ni con la atención o prestación de servicios de salud y por tanto no tienen aplicación del art. 20 de la Ley 1755 de 2015, se resolverán de conformidad con los términos de la citada ley:
Peticiones generales: 15
Solicitudes de información: 10 días
Copias: dentro de los 3 días – Si las copias son de historias clínicas o de exámenes y se requieran para una consulta o urgente, serán catalogados como reclamos.
- PQR con riesgo vital: Las PQR que involucren riesgo inminente para la vida o la integridad de las personas, y otras que, según criterio institucional, con base en la vulnerabilidad de la población o del impacto que se cause en el SGSSS o el sector, tendrán la marcación “Riesgo de vida” serán de inmediato cumplimento. Asimismo, aquellas PQR que esta superintendencia traslade al vigilado y marque como PQR con riesgo vital deberán ser resueltas con la inmediatez que la situación del paciente requiera y, en todo caso no podrán superar el término máximo de dos (2) días hábiles desde el traslado, sin perjuicio de la responsabilidad del vigilado en el evento de no resolver la situación con la inmediatez que la situación clínica del paciente requiera y conforme a las características de calidad, oportunidad, continuidad e integralidad inherentes al derecho fundamental a la salud que del derecho fundamental la salud.
3.3.3. Reporte líneas de atención para las PQR riesgo de vida: Instrucciones específicas para las EAPB <Ver modificación a este artículo directamente en la Circular 47 de 2007>
Las EAPB o las que hagan sus veces, deberán reportar ante esta Superintendencia los datos de contacto para la operación de las PQR marcadas con riesgo de vida, cuyo seguimiento está a cargo del Grupo de Soluciones Inmediatas en Salud (SIS), garantizando la disponibilidad permanente de dichos contactos. Dichos datos de contacto se deberán reportar a través del aplicativo NRVCC https://nrvcc.supersalud.gov.co/ en el módulo de Datos Generales.
Para efectos de garantizar la disponibilidad y atención permanente, se solicita que los contactos que se designen sean contactos institucionales que no estén sujetos a la disposición personal de los funcionarios o trabajadores. En el evento de presentarse algún cambio en los datos de contacto, deberá ser actualizado de forma inmediata ingresando al módulo de datos generales, en el aplicativo NRVCC.
CAPÍTULO SEGUNDO
PARTICIPACIÓN CIUDADANA
Uno de los ejes del Sistema de Inspección, Vigilancia y Control con base en los cuales la Superintendencia Nacional de Salud ejerce sus funciones, es la “atención al usuario y participación social” cuyo objetivo además de velar por los derechos de los usuarios y el cumplimento de los deberes por parte de los vigilados apunta a la promoción de la participación ciudadana y el ejercicio del control social. Es por ello que, las EAPB e IPS, deben promocionar y promover los mecanismos de participación ciudadana, control social y de protección al usuario del servicio de salud, a partir del cual se deben implementar las acciones correspondientes para garantizar que los sujetos vigilados permitan y promuevan de cara a sus usuarios, y ciudadanía en general, el ejercicio de los mecanismos de participación ciudadana y control social consagrados en la Constitución y en el Decreto 1757 de 1994.
Para efectos de lo anterior, se dictan las siguientes instrucciones:
1. Alianza o asociación de usuarios <Ver modificación a este artículo directamente en la Circular 47 de 2007>
Las EAPB e IPS, deberán adelantar las acciones necesarias para promover y fortalecer el ejercicio de la participación social acorde con la normatividad vigente. Por lo cual, deberán garantizar a sus usuarios la materialización del derecho a conformar la asociación de sus usuarios.
La convocatoria debe realizarse teniendo en cuenta al menos los siguientes aspectos:
- Las EAPB e IPS públicas, deben realizarla por todos los canales de comunicación y atención al usuario con que cuenta la entidad y, adicionalmente, por un medio masivo de comunicación en la jurisdicción correspondiente.
- Las IPS privadas, deben realizarla por todos los canales de comunicación y atención al usuario con que cuente.
- La convocatoria deberá publicarse al menos 3 veces durante los dos (2) meses anteriores a la fecha de la realización de la asamblea.
Las EAPB e IPS, deberán reportar de manera obligatoria a través del aplicativo https://nrvcc.supersalud.gov.co/ en el módulo de Datos Generales, la información sobre la conformación de dichas asociaciones, la cual deberá permanecer completa y actualizada cada vez que se presente una novedad. Adicionalmente, debe remitirse copia escaneada de las actas de constitución de las asociaciones de usuarios, dentro de los 10 días hábiles siguientes a través del mismo aplicativo.
En el acta de constitución se relacionará el nombre de sus integrantes y la Junta Directiva conformada por presidente, secretario y tesorero; también deberá nombrarse un revisor fiscal que no hará parte de dicha junta. El acta también deberá contener la identificación de la asociación, liga o alianza, la identificación de sus integrantes, calidad de afiliado a la EAPB o usuario de la IPS, según corresponda, dirección de residencia, contacto telefónico y el periodo para el que se haya constituido.
Igualmente, deberán mantener en sus archivos copia de las citadas actas y las actas de reuniones mensuales con las asociaciones, así mismo de las acciones correctivas pertinentes y el resultado de esta gestión de acuerdo con las problemáticas y/o acciones de mejoramiento en la prestación de servicios consignados en las actas.
La convocatoria que realicen las EAPB e IPS deberá garantizar la conformación de la respectiva alianza o asociación de usuarios, sin que ello las faculte para intervenir en las decisiones propias de dichas asociaciones, quienes actuarán bajo los principios de independencia y autonomía en su constitución y el ejercicio de sus funciones.
Las EAPB e IPS deberán respetar las asociaciones y alianzas de usuarios que conformadas con anterioridad a la expedición de la presente circular y reconocer las asociaciones de usuarios que se conformen por iniciativa de los usuarios, garantizando el ejercicio de la participación social en salud.
Instrucciones específicas para las EAPB
Las EAPB deben garantizar la conformación de al menos una (1) asociación de usuarios por cada departamento en las regiones en las que opere. Para la verificación de la garantía de este derecho, las entidades vigiladas deberán realizar la convocatoria pública para tal efecto.
1.1. Publicación actos de conformación y funcionamiento
Las EAPB e IPS, deberán publicar y mantener actualizada la información relacionada con los mecanismos de participación social en un lugar visible y de fácil acceso de su página web, mínimo con la siguiente información:
- Asociación(es) o alianza(s) de usuarios conformadas.
- Dirección, lugar y horario de reuniones de la asociación o asociaciones y datos de contacto, que le reporten las asociaciones.
- Orientación sobre el proceso de afiliación a la asociación(es) o alianza(s) de usuarios, indicando los datos de contacto (nombre, dirección física, dirección electrónica y teléfono) del responsable de la afiliación a la asociación o alianza de usuarios.
- Nombres, apellidos y fecha de elección de los representantes de la alianza o asociación de usuarios ante las instancias definidas en la normatividad vigente.
1.2. Rendición de cuentas(22)
La rendición de cuentas es una herramienta de control social que implica el suministro de información de la gestión y sus resultados a la comunidad(23). Este proceso tiene como finalidad la búsqueda de la transparencia y la retroalimentación desde la perspectiva ciudadana para, a partir de allí, lograr la adopción de medidas tendientes al mejoramiento y materializar el principio constitucional en virtud del cual Colombia es un Estado participativo y la consagración de la transparencia como uno de los principios del Sistema General de Seguridad Social que exige que las relaciones entre actores sean públicas, claras y visibles(24).
a) Instrucciones específicas para EAPB
La rendición de cuentas debe caracterizarse por la apertura de información a la ciudadanía y la posibilidad de interacción, para ello se requiere que las entidades vigiladas dispongan de:
- Reportes trimestrales publicados en la página web institucional sobre caracterización de sus afiliados, los indicadores de gestión del Sistema Obligatorio de Garantía de la Calidad de la entidad y la satisfacción de los usuarios. Debe publicarse dentro de los 20 días primeros calendario de los meses de abril, julio, octubre y enero.
- Micrositio de Rendición de Cuentas en la página web donde se encuentre permanentemente disponible información relacionada por lo menos con: el estado de la contratación de la red prestadora de servicios por nivel de complejidad, cantidad de afiliados, cifras de nuevos afiliados y de las novedades presentadas indicando cantidad de traslados desde y hacia otras EAPB, movilidad, portabilidad, suspensiones, entre otros; cantidad de Oficinas de Atención al Usuario y gestión de cada una de ellas, tiempos de espera para la atención de los usuarios por canal y resultados de las encuestas de satisfacción de los usuarios. La información debe actualizarse al menos trimestralmente.
En este micrositio debe, además, permitirse la interacción de la comunidad de manera que pueda presentar sus comentarios u observaciones y solicitar información relacionada con la función del aseguramiento a cargo de la vigilada y de la gestión de la entidad. Así mismo deberá contener, los informes de las audiencias públicas de rendición de cuentas que se presenten a la comunidad.
b) Instrucciones específicas para ESE e IPS públicas
Deberán disponer de un Micrositio de Rendición de Cuentas en la página web, donde se encuentre permanentemente disponible información actualizada relacionada por lo menos con: los indicadores de gestión del Sistema Obligatorio de Garantía de la Calidad de la entidad, satisfacción de los usuarios.
En este micrositio debe, además, permitirse la interacción de la comunidad de manera que pueda presentar sus comentarios u observaciones y solicitar información relacionada con la prestación de los servicios en salud y de la gestión de la entidad.
Así mismo deberán publicarse, los informes de las audiencias públicas rendición de cuentas que se presenten a la comunidad.
1.2.1. Reporte de la fecha de la audiencia pública de rendición de cuentas
La fecha de programación y lugar de la realización de la audiencia pública de rendición de cuentas, de una vigencia cumplida, con corte a 31 de diciembre, deberá reportarse a la Superintendencia Nacional de Salud a más tardar el 10 de abril de la siguiente vigencia y, en caso de modificación de fecha de la audiencia pública, la nueva fecha deberá reportarse con al menos 20 días calendario de anterioridad a la realización de la audiencia pública de rendición de cuentas, con el formato Archivo Tipo GT003, a través de la Plataforma NRVCC.
Lo anterior sin perjuicio de que las vigiladas puedan realizar más de una audiencia pública de rendición de cuentas.
1.2.2. Convocatoria a la audiencia pública de rendición de cuentas
La convocatoria a la audiencia pública de rendición de cuentas deberá cumplir con los siguientes requisitos:
- Convocar a usuarios y ciudadanía en general a la rendición, en un término no inferior a un mes de su realización.
- La convocatoria deberá realizarse a través de la página web de la respectiva entidad y de todos sus canales de comunicación. Además, se debe publicar por los menos 2 veces durante dicho término con intervalo de al menos 10 días, en un medio de amplia circulación, con cobertura en la jurisdicción donde cuenta con afiliados.
- Las EAPB, Empresas Sociales del Estado e IPS públicas, deberán publicar en su página web, a más tardar el 10 de abril de cada vigencia, la fecha de programación y lugar de la realización de la audiencia pública de rendición de cuentas.
- En caso de que se presente modificación en la fecha de la audiencia pública, la nueva fecha se deberá publicar con al menos 20 días calendario de anterioridad a la realización y difundirse por todos medios establecidos para la audiencia inicial. En todo caso la audiencia pública de rendición de cuentas de una vigencia cumplida deberá realizarse a más tardar el 31 de julio de la siguiente vigencia.
- En el acto de convocatoria se debe indicar a la ciudadanía el mecanismo para que los interesados puedan participar activamente en la audiencia de rendición de cuentas. El informe que se rendirá a la ciudadanía en la audiencia pública deberá ser difundido en la página web de la entidad, 30 días antes de la realización de la audiencia.
1.2.3. Desarrollo y contenido.
La audiencia pública deberá realizarse, por lo menos, en relación con los siguientes temas:
a) Prestación de servicios de salud
- Indicadores de oportunidad, y calidad de la atención en salud, y los servicios prestados. Comparativo con la vigencia anterior.
- Actividades de promoción y prevención desarrolladas durante la vigencia.
- Actividades de salud pública implementadas durante la vigencia, objeto de reporte en el marco del plan decenal de salud pública vigente y sus variaciones frente a la vigencia anterior.
- Información relacionada con la caracterización de los usuarios y la gestión del riesgo en salud.
Instrucciones específicas para EAPB
Las EAPB presentarán la red prestadora de servicios de salud y sus variaciones durante la vigencia, por niveles de complejidad de los servicios.
b) Contratación
- Información actualizada de la evolución y estado actual de los procesos de contratación de la red, incluyendo prestadores y dispensación de medicamentos e insumos.
- Número, objeto, monto y estado de los contratos terminados y en ejecución durante el período objeto de la rendición de cuentas.
c) Aspectos financieros:
- Incluir en la audiencia información relacionada con las condiciones financieras de la entidad y la gestión de los recursos del sistema.
- Análisis comparativo de la ejecución presupuestal con la vigencia anterior.
- Información sobre la gestión del riesgo financiero.
- Presentación y análisis del balance general y el estado de resultados comparado con al menos la última vigencia.
d) Satisfacción de usuarios
- Análisis comparativo del comportamiento del total de las PQR presentadas, al menos, durante las últimas dos (2) vigencias.
- Análisis de los principales motivos de peticiones, quejas, reclamos y solicitudes de información presentadas en dichos períodos.
- Número de fallos de tutelas a favor de los usuarios en relación con la prestación de servicios de salud, discriminado por motivos. Comparativo con la vigencia anterior.
- Mecanismos de atención prioritaria para personas con derechos a atención prioritaria o preferencial.
- Número de asociaciones de usuarios vigente.
- Informe de los logros obtenidos como producto del trabajo conjunto entre la Administración y las alianzas, asociaciones de usuarios y demás instancias de participación de la entidad.
- Informe de las encuestas de satisfacción y plan de mejora implantados o en curso a partir de las deficiencias detectadas en la atención al usuario.
Las entidades deberán garantizar que los asistentes a la audiencia pública tengan un espacio en el que puedan participar activamente si así lo desean, sobre lo cual deberán pronunciarse en la misma audiencia o dentro de los próximos diez (10) días hábiles a su realización a través de publicación en página web.
1.2.4. Acta de realización de la audiencia.
De la realización de la audiencia pública de rendición de cuentas deberá levantarse acta que contenga, por lo menos, los siguientes aspectos: i) Constancias de convocatorias, ii) forma como se garantizó la participación de la ciudadanía, iii) desarrollo de la audiencia, iv) relación de autoridades, grupos u organizaciones asistentes, v) respuestas y aclaraciones que se publicaron como consecuencia de las inquietudes surgidas en la audiencia vi) los compromisos adquiridos en el marco de la audiencia, si los hubiere, junto con los soportes de las acciones de cumplimiento y/o cronograma para el cumplimiento de los mismos.
El acta deberá ser publicada dentro de los 15 días hábiles siguientes a la realización de la audiencia y deberá estar acompañada de los registros de asistencia, el informe final presentado en la audiencia pública y los soportes relacionados en el párrafo anterior.
Esta información deberá estar disponible en la página web institucional al menos durante tres (3) años siguientes a la realización de audiencia, sin perjuicio del deber de conservarla en los archivos de las respectivas entidades”.
C). Modifíquense los capítulos i), ii) y ii) del título XI de la Circular Única, en lo relacionado con el Archivo Tipo FT005.
Modifíquense la periodicidad y fechas de corte y reporte del Archivo Tipo FT005 – Relación Causación de Costos, Gastos y Pagos Realizados, a los capítulos de (i) Entidades Promotoras de Salud del Régimen Contributivo, (ii) Entidades Promotoras de Salud del Régimen Subsidiado, (ii) Entidades Adaptadas al Sistema, (iii) Entidades Promotoras de Salud del Régimen Subsidiado, del Título XI - Anexos Técnicos. El cual quedará de la siguiente manera:
ARCHIVO TIPO FT005
Relación causación de costos, gastos y pagos realizados
TIPO DE ENTIDAD A LA QUE APLICA: Entidades Promotoras de salud del Régimen Contributivo, Entidades Adaptadas al Sistema, Entidades Promotoras de Salud del Régimen Subsidiado
PERIODICIDAD: Mensual
FECHA DE CORTE: Último día de cada mes - Acumulado
FECHA DEL REPORTE: 20 días calendario después de la fecha de corte. Para el cierre de año (diciembre 31), el reporte se hará hasta febrero 20 del año siguiente.
IV. ACTUALIZACIÓN DE LA AUTORIZACIÓN DE FUNCIONAMIENTO PARA ENTIDADES EN MEDIDAS ESPECIALES.
Las Entidades Promotoras de Salud no indígenas, que a la fecha de expedición del Decreto 682 de 2018, se encuentren con medida especial por parte de esta superintendencia, deberán remitir, por una única vez, los documentos del numeral 1.1 del capítulo primero del título II de la Circular Única (modificado en la presente circular), exceptuando: El presupuesto de operación que se encuentra en el título II, capítulo 1, numeral 1.1.4, literal a, los estados financieros de constitución del título II, capítulo 1, numeral 1.1.4, literal e, y la acreditación de origen de recursos que se encuentra en el título II, capítulo 1, numeral 1.1.4, literal g), dentro de los plazos fijados por la Superintendencia Nacional de Salud en virtud de lo dispuesto en el artículo 2.5.2.3.2.7 del Decreto 780 de 2016 (modificado por el Decreto 682 de 2018).
Las entidades deberán radicar ante la Superintendencia Nacional de Salud, la solicitud de actualización de la autorización de funcionamiento mediante carta firmada por el representante legal, junto con la documentación mencionada, a través del “Módulo de Autorización, Habilitación de EPS y Modificación de capacidad de afiliación”.
1. Elimínense los numerales 1.12, 1.13, 1.14 y 1.15 del numeral 1 del capítulo primero del título II de la Circular Única.
2. Elimínese el Anexo técnico Archivo Tipo 028- Identificación del contratante contratista y tipo de red, de los capítulos (i) Entidades Promotoras de Salud del Régimen Contributivo, (ii) Entidades Adaptadas al Sistema, (iii) Entidades Promotoras de Salud del Régimen Subsidiado y (iv) Entidades Territoriales del Título XI – Anexos Técnicos.
3. Elimínese el Anexo técnico Archivo Tipo 029- Contratos Suscritos por la Administradora, de los capítulos (i) Entidades Promotoras de Salud del Régimen Contributivo, (ii) Entidades Adaptadas al Sistema, (iii) Entidades Promotoras de Salud del Régimen Subsidiado y (iv) Entidades Territoriales del Título XI – Anexos Técnicos.
4. Elimínese el Anexo técnico Archivo Tipo 030- Área de Cobertura por contrato realizado, de los capítulos (i) Entidades Promotoras de Salud del Régimen Contributivo, (ii) Entidades Adaptadas al Sistema, (iii) Entidades Promotoras de Salud del Régimen Subsidiado y (iv) Entidades Territoriales, del Título XI – Anexos Técnicos.
5. Elimínese el Anexo técnico Archivo Tipo 031 - Servicios de Salud, de los capítulos (i) Entidades Promotoras de Salud del Régimen Contributivo, (ii) Entidades Adaptadas al Sistema, (iii) Entidades Promotoras de Salud del Régimen Subsidiado y (iv) Entidades Territoriales del Título XI – Anexos Técnicos.
6. Elimínese el Anexo técnico Archivo Tipo 072 – Referencia y Contrarreferencia, del capítulo (i) Entidades Territoriales del Título XI – Anexos Técnicos.
1. Adiciónese el anexo técnico Archivo Tipo ST010– Red de Proveedores de Servicios de Salud, Insumos y Medicamentos, a los capítulos (i) Entidades Promotoras de Salud del Régimen Contributivo, (ii) Entidades Adaptadas al Sistema, (iii) Entidades Promotoras de Salud del Régimen Subsidiado, (iv) Entidades Territoriales, y, (vi) Regímenes de Excepción y Especiales al Título XI – Anexos Técnicos.
2. Adiciónese el anexo técnico Archivo Tipo ST011– Servicios contratados, a los capítulos (i) Entidades Promotoras de Salud del Régimen Contributivo, (ii) Entidades Adaptadas al Sistema, (iii) Entidades Promotoras de Salud del Régimen Subsidiado, (iv) Entidades Territoriales, y, (v) Regímenes de Excepción y Especiales, al Título XI – Anexos Técnicos.
3. Adiciónese el anexo técnico Archivo Tipo ST012– Referencia y Contrarreferencia, a los capítulos (i) Entidades Promotoras de Salud del Régimen Contributivo, (ii) Entidades Adaptadas al Sistema, (iii) Entidades Promotoras de Salud del Régimen Subsidiado, (iv) Entidades Territoriales, y, (v) Regímenes de Excepción y Especiales, al Título XI – Anexos Técnicos.
4. Adiciónese el anexo técnico Archivo Tipo GT003– Rendición de cuentas, a los capítulos (i) Entidades Promotoras de Salud del Régimen Contributivo, (ii) Entidades Adaptadas al Sistema, (iii) Entidades Promotoras de Salud del Régimen Subsidiado, (iv) Regímenes de Excepción y Especiales, (v) IPS Naturaleza pública, al Título XI – Anexos Técnicos.
a) Toda la información debe seguir los principios de transparencia, integralidad y veracidad, por tal razón no podrá contener información sesgada, insuficiente, no verificable, o cualquier otra que pueda inducir a error o confusión, o no permita a la Superintendencia hacerse un juicio fundado y objetivo sobre los vigilados;
b) Para realizar la solicitud de cualquiera de los trámites de autorización, habilitación o modificación de capacidad de afiliación, deben ingresar al Módulo de Autorización, Habilitación de EPS y Modificación de capacidad de afiliación, y cargar tanto la carta de solicitud como los archivos correspondientes desplegados en dicho módulo. Adicionalmente, en este módulo encontrará los formatos en los cuales debe presentar los archivos correspondientes a cada trámite;
c) El “Módulo de Autorización, Habilitación de EPS y Modificación de capacidad de afiliación”, que se encontrará disponible en la primera pestaña “aplicativos de reporte y cargue de información” de la página de circular única que se encuentra en el portal vigilados del sitio web de la Supersalud;
d) Asimismo, todas las entidades deberán disponer de la información que permita dar cuenta de adopción y cumplimiento de los criterios establecidos en la Resolución 2515 de 2018 y el Decreto 682 de 2018, o las que las modifiquen o sustituyan, sin perjuicio de lo solicitado a través de la Plataforma NRVCC y del módulo dispuesto para los trámites de autorización, habilitación y modificación de la capacidad de afiliación;
e) La Superintendencia Nacional de Salud establece los formatos de reporte de información para los actores aquí mencionados, a través de los Anexos Técnicos Archivo Tipo ST010, ST011, ST012 y GT003, los cuales deben cumplir con las siguientes especificaciones técnicas para el cargue y reporte de la información:
i. Nombre del archivo: NITDVPPANNOFFFFF.EXT, las sintaxis que componen el nombre del archivo deben estar unidas, sin caracteres de separación, y en el orden mencionado.
Donde:
NIT: Número de identificación tributaria de la entidad que reporta.
DV: Dígito de verificación.
PP: Período de corte de la información reportada.
ANNO: Año de corte de la información reportada.
FFFFF: Número de archivo (es decir, FFFFF=ST010 o el archivo que
corresponda).
EXT: Extensión del archivo en XML.
ii. El primer reporte de la información periódica que deben realizar las entidades vigiladas para los Anexos Técnicos Archivos Tipo ST010, ST011 y ST012, será con corte a diciembre 31 de 2018 y fecha de reporte hasta el 20 de enero de 2019.
El Archivo Tipo GT003, se reportará de manera anual con corte a 31 de diciembre de cada vigencia, con fecha máxima de reporte el 10 de abril.
iii. Los Archivos Tipo adicionados por esta circular deben contener la firma digital del representante legal, quien es el responsable del diligenciamiento, así como de la integralidad y veracidad de la información;
f) Las entidades vigiladas a las que les aplica la modificación del literal C del capítulo III de la presente circular deberán realizar el cargue y reporte de información del archivo tipo FT005 correspondiente al saldo acumulado de enero a octubre de la vigencia 2018 a más tardar el 20 de noviembre de 2018. Los siguientes reportes deberán ser realizados mensualmente con los saldos acumulados a fecha de corte, último día de cada mes;
g) Si durante la vigencia terminó o canceló los contratos, el vigilado deberá reportar el Archivo Tipo ST010. Asimismo, se aclara que para poder reportar o cargar el Archivo Tipo ST011, primero debe cargar o reportar el Archivo Tipo ST010.
A continuación, se señalan los anexos técnicos – Archivos Tipo que se deberán diligenciar al momento de efectuar el envío de la información, de acuerdo con la fecha de corte y fecha máxima del reporte.
1. Anexo Técnico Archivo Tipo – Red de Proveedores de Servicios de Salud, Insumos y Medicamentos
ARCHIVO TIPO ST010 – Red de Proveedores de Servicios de Salud, Insumos y Medicamentos <Archivo modificado por la Circular 2023150000000006-5 de 2023. El nuevo texto es el siguiente:>
TIPO DE ENTIDAD A LA QUE APLICA: Entidades Promotoras de Salud del Régimen Contributivo, Entidades Adaptadas al Sistema, Entidades Promotoras de Salud del Régimen Subsidiado, y, Entidades Pertenecientes a los Regímenes Exceptuados y Especiales, Entidades Territoriales Departamentales y Distritales.
PERIODICIDAD: Trimestral, cuando se realice actualización de la red o si durante la vigencia canceló o terminó los contratos.
FECHA DE CORTE: Último día de cada trimestre.
FECHA DEL REPORTE: 20 días calendario después de la fecha de corte o cuando se realice actualización de la red.
TIPO DE ENTIDAD A LA QUE APLICA: Empresas de Medicina Prepagada.
PERIODICIDAD: Semestral o cuando se realice actualización de la red.
FECHA DE CORTE: Último día de cada semestre.
FECHA DEL REPORTE: 20 días calendario después de la fecha de corte o cuando se realice actualización de la red.
| Elemento | ST010 | ||||
| N° | Identificador | Atributos | Descripción | Longitud máxima | Registro permitido |
| 1 | tipoReporte | Tipo reporte | Registre el tipo de reporte al que corresponda la información: 1:= Reporte periódico 2:= Actualización de la red | 1 | Numérico |
| 2 | líneaNegocio | Línea de Negocio | Registre la línea de negocio a la cual aplica el contrato: 1:= Aseguramiento Obligatorio 2:= Aseguramiento Voluntario | 1 | Numérico |
| 3 | Régimen | Régimen | Registre el régimen que aplique: l:= Contributivo 2:= Subsidiado 3:= Voluntario 4:= Exceptuado y Especial 5:= No aplica, si el reporte es de entidad territorial. Si el contrato corresponde a más de un régimen diligencie los números sin separación. Ejemplo: si aplica el tipo 1 y 3, diligenciar “13” | 3 | Numérico |
| 4 | tipoidProveedor | Tipo de identificación del proveedor | Tipo de documento de identificación del proveedor: NI:= NIT CC: = Cédula de ciudadanía CE: = Cédula de extranjería PT: = Permiso de Protección Temporal DE: = Documento Extranjero CD: = Carne Diplomático PE: = Permiso Especial de Permanencia PA: = Pasaporte SC: = Salvoconducto RC: = Registro Civil TI: = Tarjeta de Identidad CN: = Certificado de nacido vivo UN: = Número único de identificación Personal AS: = Adulto sin identificación MS: = Menor sin identificación OT: = Otro | 2 | Texto |
| 5 | idProveedor | Número de identificación del proveedor | Diligencie el número de Identificación del proveedor. En caso de que se trate de una contratación por Unión Temporal, registre el ID del Proveedor que hace parte de dicha contratación. | 17 | Alfanumérico |
| 6 | tipoServicio | Tipo de producto o servicio | Registre el tipo de producto o servicio incluido en el contrato: 1:= Servicios de Salud 2:= Medicamentos 3:= Dispositivos Médicos Si el contrato incluye más de una de las opciones anteriores, diligencie los números sin separación. Ejemplo: si aplica el tipo 2 y 3, diligenciar “23” | 3 | Numérico |
| 7 | TipoRelación | Tipo de relación contractual | Registre el tipo de relación que existen entre partes: 1: = Cartas de intención 2: = Acuerdo de voluntades 3: = Contratos vigentes | 1 | Numérico |
| 8 | idContrato | Identificación de contrato | Relacione el número o código de identificación del contrato vigente | 20 | Alfanumérico |
| 9 | Póliza | Póliza de cumplimiento | Registre si el contrato tiene póliza de cumplimiento: l:= Sí 2:= No | 1 | Numérico |
| 10 | poblacionCon | Población total cubierta por el contrato | El número de afiliados cubierto por el contrato Si no aplica, diligenciar 0 | 8 | Numérico |
| 11 | fechaInicioCon | Fecha de inicio del contrato | Registre la fecha de inicio del contrato | 10 | Fecha con formato DD/ MM/AAAA |
| 12 | fechaFinCon | Fecha de terminación del contrato | Registre la fecha de terminación del contrato | 10 | Fecha con formato DD/ MM/AAAA |
| 13 | Renovación | Renovación automática | Registre si el contrato tiene renovación automática: l:= Sí 2:= No | 1 | Numérico |
| 14 | ModalidadPago | Modalidad de pago | Registre la modalidad de pago aplicado a los acuerdos de voluntades 1:= Pago por evento 2:= Pago por Capitación 6:= Otro 7:= Pago individual por caso, conjunto integral de atenciones, paquete o canasta | 5 | Numérico |
| Elemento | ST010 | ||||
| N° | Identificador | Atributos | Descripción | Longitud máxima | Registro permitido |
| 8:= Pago Global Prospectivo Si el contrato tiene más de un tipo de contratación, diligencie los números sin separación. Ejemplo: si aplica el tipo 1 y 7, diligenciar “17” | |||||
| 15 | otraModalidad | Otra modalidad | Si en el campo “ModalidadPago” de modalidad de pago marcó 5= Otro, registre el tipo de modalidad. Registre 0 si seleccionó alguno de los tipos de contratación en el campo anterior “tipoModalidadPago” | 1000 | Alfanumérico |
| 16 | modificación | Modificación al contrato | Registre si el contrato tuvo modificaciones: 1:= Sí 2:= No 3= NA | 1 | Numérico |
| 17 | tipoMod | Tipo de modificación | Registre si el contrato tuvo alguna modificación con respecto al inicial, diligencie según corresponda: 0:= No tuvo modificación 1:= Prórroga 2:= Otros 3:= Adición 4= NA | 1 | Numérico |
| 18 | vrContrato | Valor total del contrato | Registrar el valor total del contrato | 10 | Numérico |
| 19 | estadoCon | Estado del contrato | Clasificación del estado en que se encuentra el contrato, según las opciones dadas: 1: = En ejecución 2: =Cancelado/Terminado 3: = NA 4: = Liquidado | ||
| 20 | unionTemporal | Unión Temporal | Registre si la entidad hace parte de una Unión Temporal o Consorcio 0:= No aplica 1:=Unión Temporal 2:=Consorcio | 1 | Numérico |
| 21 | idUnionTemporal | Número de identificación de la Unión Temporal o Consorcio. | Diligencie el número de identificación de la Unión Temporal o Consorcio Si el proveedor no hace parte de una Unión temporal no aplica, por lo que se debe escribir 1234. | 17 | Alfanumérico |
| 22 | tipoProveedor | Tipo de proveedor | Registre el tipo de proveedor con el que contrata 1:= Prestadores de Servicios de Salud (IPS, Profesionales, Independientes, Transporte Especial de Pacientes) 2:= Gestores Farmacéuticos 3:= Operadores Logísticos de Tecnologías en Salud Si el contrato incluye más de una de las opciones anteriores, diligencie los números sin separación. Ejemplo: si aplica el tipo 1 y 3, diligenciar “13” | 3 | Numérico |
| 23 | tipoRed | Red | Si es Prestador de Servicios de Salud registre la red a la que pertenece 0:=No pertenece a ninguna de las listadas 1:=Cáncer Infantil 2:=Eutanasia 3:=Suicidio asistido 4:=Discapacidad 5:=Interrupción Voluntaria del Embarazo | 5 | Numérico |
PARÁGRAFO. Para las Entidades Promotoras de Salud del Régimen Contributivo, Entidades Adaptadas al Sistema, Entidades Promotoras de Salud del Régimen Subsidiado, y, Entidades Pertenecientes a los Regímenes Exceptuados y Especiales, Entidades Territoriales Departamentales y Distritales, los ajustes del archivo tipo ST010 deberán verse reflejados con corte a 31 de marzo de 2023, con fecha de envío entre el 24 y 28 de abril de 2023, y para las Empresas de Medicina Prepagada, los ajustes deberán verse reflejados con corte a junio de 2023 con fecha de envío 20 de julio de 2023.
Los subsiguientes reportes deberán realizarse en las fechas establecidas del archivo tipo ST010 - Red de Proveedores de Servicios de Salud, Insumos y Medicamentos.
2. Anexo Técnico Archivo Tipo– Servicios Contratados
ARCHIVO TIPO ST011 – Servicios Contratados
TIPO DE ENTIDAD A LA QUE APLICA: Entidades Promotoras de Salud del Régimen Contributivo, Entidades Adaptadas al Sistema, Entidades Promotoras de Salud del Régimen Subsidiado, y, Entidades Pertenecientes a los Regímenes Exceptuados y Especiales, Entidades territoriales Departamentales y Distritales.
PERIODICIDAD: Trimestral o cuando se realice actualización de la red o los servicios contratados.
FECHA DE CORTE: Último día de cada trimestre.
FECHA DEL REPORTE: 20 días calendario después de la fecha de corte de la red o los servicios contratados.
TIPO DE ENTIDAD A LA QUE APLICA: Empresas de Medicina Prepagada.
PERIODICIDAD: Semestral o cuando se realice actualización de la red.
FECHA DE CORTE: Último día de cada semestre.
FECHA DEL REPORTE: 20 días calendario después de la fecha de corte o cuando se realice actualización de la red.
| # | Identificador | Atributo | Descripción | Longitud máxima | Registro permitido |
| 1 | tipoReporte | Tipo reporte | Seleccione el tipo de reporte al que corresponda la información: 0:= Solicitud de Autorización: 1:= Reporte periódico 2:= Actualización de la red | 1 | Numérico |
| 2 | idContrato | ID de contrato | Relacione el número de identificación del contrato vigente | 20 | Alfanumérico |
| 3 | tipoIdProveedor | Tipo de identificación del proveedor | Tipo de documento de identificación del proveedor: NI:= NIT CC:= Cédula de ciudadanía CE:= Cédula de extranjería OT:= Otra | 2 | Texto |
| 4 | idProveedor | Número de identificación del proveedor | Diligencie el Número de Identificación del proveedor. | 16 | Alfanumérico |
| 5 | codHabPSS | Código de habilitación del Prestador | Número de Identificación dada por la entidad territorial (inscrito en REPS), para cada sede del prestador de Servicios de Salud contratado. Se debe escribir el código de habilitación más el número de sede | 12 | Texto |
| # | Identificador | Atributo | Descripción | Longitud máxima | Registro permitido |
| 6 | componente | Componente | Indique a cuál componente corresponde el prestador: 1:= Componente primario 2:= Componente complementario 3:=NA | 1 | Alfanumérico |
| 7 | munCon | Municipio cobertura del contrato | Corresponde a los municipios que cubre la prestación de servicios de salud de cada IPS contratada. Código DANE compuesto por 5 dígitos (2 dígitos para el departamento y 3 dígitos para el municipio). Debe diligenciar un registro por cada municipio contratado. | 5 | Texto |
| 8 | codSS | Código de servicio contratado | Escriba el código del servicio contratado para cada municipio según tipo de plan, de acuerdo con el anexo técnico de la Resolución 2003/2014 y sus modificatorias. Debe diligenciar un registro por cada servicio contratado | 3 | Numérico |
| 9 | complejSS | Complejidad del servicio contratado | Identificación de la complejidad que presenta el servicio contratado. 1:= Baja 2:= Media 3:= Alta | 1 | Numérico |
| 10 | modSS | Modalidad de Servicios Contratados | Según Resolución 2003 de 2014 y sus modificatorias: 1:= Intramural ambulatorio 2:= Intramural hospitalarios 3:=Brigadas o jornadas de salud Modalidad intramural 4:=Brigadas o jornadas de salud Modalidad extramural 5:= Extramural Atención en unidad móvil acuática o terrestre 6:= Extramural Atención domiciliaria 7:=Telemedicina para prestador remisor 8:=Telemedicina para prestador remisor - Con TELEUCI 9:=Telemedicina para centros de referencia. | 1 | Numérico |
| 11 | manualTar | Manual tarifario | Diligencia el tipo de manual tarifario de referencia para facturar los servicios. Debe diligenciar, por ejemplo: Manual tarifario ISS+YY%, Manual tarifario SOAT, Manual tarifario propio, manual tarifario entidad contratada, entre otros ejemplos. | 1000 | Alfanumérico |
3. Anexo Técnico Archivo Tipo– Referencia y contrarreferencia
ARCHIVO TIPO – ST012
Referencia y contrarreferencia
TIPO DE ENTIDAD A LA QUE APLICA: Entidades Promotoras de Salud del Régimen Contributivo, Entidades Adaptadas al Sistema, Entidades Promotoras de Salud del Régimen Subsidiado, Entidades Territoriales, y, Entidades Pertenecientes a los Regímenes Exceptuados y Especiales.
PERIODICIDAD: Semestral
FECHA DE CORTE: junio 30, diciembre 31
FECHA DEL REPORTE: julio 31, enero 31
| # | Identificador | Atributo | Descripción | Longitud máxima | Registro permitido |
| 1 | codMunCobertura | Código de Municipio Cobertura | Código Municipio con afiliados objetivo para la prestación de servicios de salud | 5 | Texto |
| 2 | codMunRefiere | Código de Municipio Prestador que refiere | Código de municipio donde está ubicado el prestador receptor de la referencia | 5 | Texto |
| 3 | codHabRefiere | Código de Habilitación del Prestador que refiere | Código de habilitación del Prestador de Servicios de Salud que hace la referencia, incluyendo el número de la sede | 12 | Texto |
| # | Identificador | Atributo | Descripción | Longitud máxima | Registro permitido |
| 4 | codSS | Código de Servicio de referencia y contrarreferencia | Escriba el código del servicio que refiere, de acuerdo con el anexo técnico de la Resolución 2003/2014 y sus modificatorias. Debe diligenciar un registro por cada servicio contratado | 3 | Numérico |
| 5 | compRedRefiere | Componente Red del Prestador que refiere | Registre el componente al que pertenece la IPS que hace la referencia: 1:= Primario 2:= Complementario 3:= NA | 1 | Numérico |
| 6 | transporte | Medio de transporte entre los prestadores | Medio de transporte utilizado para trasladar los pacientes o las muestras biológicas: 1:= Transporte Terrestre 2:= Transporte Fluvial 3:= Transporte Aéreo 4:= Multimodal | 1 | Numérico |
| 7 | codHabReceptor | Código de Habilitación del Prestador receptor | Código de habilitación del Prestador de Servicios de Salud receptor de la referencia | 12 | Texto |
| 8 | codMunReceptor | Código de Municipio Prestador receptor | Código de municipio donde está ubicado el Prestador de Servicios de Salud receptor de la referencia, incluyendo el número de la sede | 5 | Texto |
| 9 | compRedReceptor | Componente Red del Prestador receptor | Registre el componente al que pertenece la IPS que hace la referencia: 1:= Primario 2:= Complementario 3:= NA | 1 | Numérico |
| 10 | orden | Orden de referencia y contrarreferencia | Indique el orden de prioridad para realizar la referencia del Prestador de Servicios de Salud que realiza la referencia al del Prestador de Servicios de Salud que recibe | 3 | Numérico |
4. Anexo Técnico Archivo Tipo – Rendición de cuentas
ARCHIVO TIPO – GT003
Rendición de cuentas
TIPO DE ENTIDAD A LA QUE APLICA: Entidades Promotoras de Salud del Régimen Contributivo, Entidades Adaptadas al Sistema, Entidades Promotoras de Salud del Régimen Subsidiado, Entidades Pertenecientes a los Regímenes Exceptuados y Especiales, IPS Naturaleza pública.
PERIODICIDAD: Anual
FECHA DE CORTE: diciembre 31
FECHA DEL REPORTE: abril 10
| # | Identificador | Atributos | Descripción | Longitud máxima | Registro permitido |
| 1 | FechaInicioRendicion | Fecha inicio periodo rendición de cuentas | Fecha de inicio del periodo a informar en la audiencia pública de rendición de cuentas | 8 | Fecha con formato AAAAMMDD |
| 2 | FechaFinalRendicion | Fecha final periodo rendición de cuentas | Fecha de terminación del periodo a informar en la audiencia pública de rendición de cuentas | 8 | Fecha con formato AAAAMMDD |
| 3 | FechaAudiencia | Fecha de la audiencia pública | Fecha de realización de la audiencia pública de rendición de cuentas | 8 | Fecha con formato AAAAMMDD |
| 4 | HoraAudiencia | Hora de la audiencia pública | Hora de realización de la audiencia pública de rendición de cuentas | 5 | Hora con formato (24 horas) HH:MM |
| 5 | lugarAudiencia | Lugar de la audiencia pública | Corresponde a la dirección del lugar donde se realizará la audiencia pública de rendición de cuentas | 150 | Alfanumérico |
| # | Identificador | Atributos | Descripción | Longitud máxima | Registro permitido |
| 6 | municipioAudiencia | Municipio del lugar de la Audiencia | Escriba el código del municipio en el cual se realizará la audiencia pública de rendición de cuentas, Tabla de División Político Administrativa – DANE | 5 | Texto |
| 7 | medioCitacion | Medio de publicación de convocatoria de la audiencia | Escriba el medio por el cual se cita a la audiencia pública de rendición pública: 1:= Página web oficial entidad 2:=Prensa de amplia circulación 3:=Boletín Institucional 4:= Radio o Televisión 5:= Página web oficial alcaldía (únicamente ESE) 6:= Otro Si la citación se realizó por varios medios, reporte una fila por cada medio de publicación | 1 | Numérico |
| 8 | lugarCitacion | Lugar publicación | Escribir URL donde publica la información de rendición de cuentas o número del diario o nombre del periódico o boletín o prensa o programa de radio o televisión. NOTA: La URL debe corresponder al sitio específico en la página web donde se encuentre publicada. | 150 | Alfanumérico |
| 9 | fechaCitacion | Fecha Citación de la Audiencia | Fecha en la cual se realizó la citación a la audiencia pública de rendición pública | 8 | Fecha con formato AAAAMMDD |
| 10 | nombreContacto | Persona de contacto | Nombre (s) y Apellido (s) de la persona que coordina la audiencia pública de rendición de cuentas de la entidad reportante | 100 | Alfanumérico |
| 11 | telefonoContacto | Teléfono celular contacto | Número del teléfono celular de la persona que coordina la audiencia pública de rendición de cuentas de la entidad reportante. | 10 | Numérico |
| 12 | correoContacto | Correo electrónico contacto | Dirección de correo electrónico (e-mail) de la persona que coordina la audiencia pública de rendición de cuentas de la entidad reportante | 50 | Alfanumérico |
| 13 | linkReglamento | Link de la página web institucional | URL específica del reglamento de la audiencia pública de rendición de cuentas | 150 | Alfanumérico |
| 14 | linkInforme | Link de la página web institucional del Informe | URL específica del Informe a presentar ante la comunidad en la audiencia pública de rendición de cuentas | 150 | Alfanumérico |
| 15 | linkMicrositio | Link del micrositio de rendición de cuentas | URL específica del micrositio de rendición de cuentas | 150 | Alfanumérico |
La presente Circular regirá a partir de su publicación en el Diario Oficial. Los vigilados que, a la fecha de la expedición de la presente Circular, hayan realizado la audiencia pública de rendición de cuentas de la vigencia inmediatamente anterior, deberán publicar en la página web de la respectiva entidad, el informe presentado en la Audiencia Pública de Rendición de Cuentas, a más tardar dentro de los quince días siguientes a la entrada en vigencia de la presente Circular.
X. CONTROL AL CUMPLIMIENTO DE LA CIRCULAR EXTERNA.
De conformidad con lo establecido en los artículos 130 y 131 y subsiguientes de la Ley 1438 de 2011, la inobservancia e incumplimiento de las instrucciones impartidas en la presente Circular, dará lugar al inicio de procesos administrativos sancionatorios por esta superintendencia, sin perjuicio de otros niveles de responsabilidad que estas conductas pudieran generar (disciplinarias, penales o civiles).
Dado en Bogotá, D. C., a 14 de septiembre de 2018.
Publíquese y cúmplase.
El Superintendente Nacional de Salud,
Fabio Aristizábal Ángel
NOTAS AL FINAL:
1. Artículo 35, Ley 1122 de 2007.
2. Artículo 6o, literal c) Ley 1751 de 2015.
3. Artículo 6o -Principios, literal b.
4. Artículo 10 Ley 1751 de 2015.
5. Artículo 10 Derechos p); artículo 14 Ley 1122 de 2007.
6. Artículo 3o numerales 3.5 y 3.6 Ley 1438 de 2011.
7. Artículo 5o Ley 1751 de 2015.
8. Artículo 35 Ley 1122 de 2007.
9. Artículo 121 Ley 1438 de 2011; Conc. Decreto 2462 de 2013, artículo 3o, artículo 6o #17.
10. Artículo 20 Código de Procedimiento Administrativo y de lo Contencioso Administrativo -CPACA.
11. Artículo 123 al 125 Decreto Ley 019 de 2012; Res. 1552 d 2013, Res. 1604 de 2013.
12. Artículo 3o numeral 3.11 Ley 1438 de 2011; artículo 6o -Principios g) Ley 1751 de 2016<Sic es, 2015>.
13. Artículo 9o de la Ley 1171 de 2007 en concordancia con el Artículo 13 del Decreto-ley 019 de 2012.
14. Literal e del Artículo 4o de la Ley 1251 de 2008.
15. Circular Externa 004 de 2014.
16. Artículo 9o Ley 1171 de 2007; artículo 3o N.° 3.6 Ley 15438 de 2011; Ley 1618 de 2013 y su reglamentación y las que las modifiquen, adicionen o sustituyan.
17. Artículo 2.5.1.4.5 y 2.5.1.4.6 Decreto 780 de 2016.
18. Ley 1171 de 2007, artículo 12.
19. Ley 1171 de 2007, artículo 13.
20. Artículo 5o, numeral 7 Res. 1604 de 2013.
21. Artículo 6o. Principios, literal d) Ley 1751 de 2015.
22. Preámbulo y artículo 1o de la CP.
23. Artículo 12 Ley 1751 de 2015.
24. Artículo 48 Ley 1757 de 2015.



